ГЛАВА 10. ГАСТРИТ
1. Каковы основные симптомы гастрита?
Симптомы гастрита включают
диспептические расстройства (дискомфорт в эпигаст ральной области и изжогу),
тошноту, рвоту, чувство переполнения или вздутие живота после приема пищи
и желудочно-кишечное кровотечение. У многих людей с гистологически подтвержденным
гастритом заболевание протекает бессимптомно. С возрастом частота возникновения
гастрита возрастает, и примерно у 60 % взрослого населения имеются гистологические
признаки неспецифического хронического гастрита.
2. Каковы причины развития острого гастрита?
Острый гастрит при эндоскопическом
исследовании обычно проявляется в виде рассеянных по всей слизистой оболочке
эрозий и локальных участков кровоизлияний в слизистую оболочку и кровотечений,
что носит названия "эрозивного" или "геморрагического" гастрита соответственно.
При гистологическом исследовании выявляются умеренные признаки воспаления
слизистой оболочки желудка. Наиболее частые причины острого гастрита —
химические или ишемические повреждения слизистой оболочки. Вирусы, вызывающие
синдром гастроэнтерита (например, энтеровирусы, ротавирусы, вирус Норволка
[Norwalk]), обычно не являются причиной развития истинного гастрита. Изредка
некоторые микробы вызывают острый флегмонозный или эмфизематозный гастрит.
Эти формы заболевания нередко приводят к смерти пациентов.
Причины развития острого гастрита
Алкоголь
Аспирин
нестероидные противовоспалительные
средства (НПВС)
Стресс
Агрессивные (щелочные) жидкости
Вирусы
Цитомегаловирусы
Вирусы
Herpes
Бактерии
а-гемолитические
стрептококки
Clostridium septicum
Уремия
Радиационное облучение
3. В каких ситуациях врачу следует думать
о развитии стрессового гастрита?
Факторами риска развития
стрессового гастрита являются дыхательная недостаточность, требующая проведения
искусственной вентиляции легких, заболевания печени и почек, сопровождающиеся
коагулопатией, тяжелая операция или травма, ожоги, сепсис, травмы центральной
нервной системы. Нередко в течение 24 ч после воздействия факторов риска,
приводящих к стрессовому гастриту, возникают эрозии слизистой оболочки
желудка. При этом приблизительно у 30 % пациентов наблюдается желудочно-кишечное
кровотечение, причем в 3 % случаев оно бывает массивным и угрожает жизни.
У пострадавших с ожогами часто диагностируются повреждения слизистой оболочки
верхних отделов желудочно-кишечного тракта, которые носят название "язвы
Курлинга" (Curling). При язвах Курлинга, особенно локализующиеся в двенадцатиперстной
кишке, существует большой риск развития кровотечения и перфорации. У пациентов
с тяжелой травмой головы нередко обнаруживаются так называемые язвы Кушинга
(Gushing). Их течение отличается особой агрессивностью вследствие повышенной
секреции соляной килоты на фоне гипергастринемии. Язвы Кушинга бывают преимущественно
очень глубокими. Они гораздо чаще осложняются кровотечением и перфорацией,
чем любые другие стрессовые повреждения желудка. Поэтому необычайно важно
научиться выделять пациентов с высоким риском возникновения стрессовых
повреждений желудочно-кишечного тракта и как можно раньше начинать лечение,
направленное на профилактику развития кровотечения и перфорации.
4. Каковы способы профилактики стрессового
гастрита при интенсивном лечении?
Главная цель профилактики
стрессового гастрита — увеличение рН внутрижелудочного содержимого до 4,0
и выше, ибо при рН внутрижелудочной среды > 4,0 происходит инактивация
протеолитического фермента пепсина и повышение коагуляции крови.
В настоящее время система
профилактики стрессового гастрита содержит довольно много методов. Эффективным
методом остается введение в желудок через назогаст-ральный зонд каждые
2-4 ч антацидных препаратов с периодическим измерением величины рН внутрижелудочного
содержимого. На сегодняшний день чаще всего осуществляется внутривенное
введение блокаторов Н2-рецепторов гистамина — либо в виде быстрых
одномоментных инъекций больших доз препарата, либо в виде непрерывных инфузий.
Вопрос о том, повышается ли риск развития пневмонии у пациентов, находящихся
на искусственной вентиляции легких при применении блокаторов Н2-рецепторов
гистамина, составляет предмет споров. Альтернативным методом применению
Н2-рецепторов гистамина является введение в желудок через назогаст-ральный
зонд суспензии сукралфата по 1 г каждые 4 ч. Также для профилактики стрессового
гастрита используют аналог простагландина мизопростол, который вводят в
желудок через назогастральный зонд по 200 мг каждые 4 ч. Во время лечения
следует периодически измерять величину рН внутрижелудочного содержимого
и при рН < 4,0 комплекс лечебных мер дополнять антацидными препаратами.
5. Как классифицируются хронические
гастриты?
Среди врачей до сих пор ведутся
жаркие дискуссии о том, какая классификация хронического гастрита является
наилучшей. В Сиднейской классификации 1990 г. была предпринята попытка
собрать воедино эндоскопические, анатомические и гистологические признаки
хронического гастрита, однако эта классификация не получила широкого распространения.
С позиций патофизиологии, классификация хронического гастрита может быть
представлена следующим образом:
Классификация хронических гастритов
Химический гастрит
Щелочной (желчный) рефлюкс гастрит
Гастрит, вызванный приемом НПВС (?)
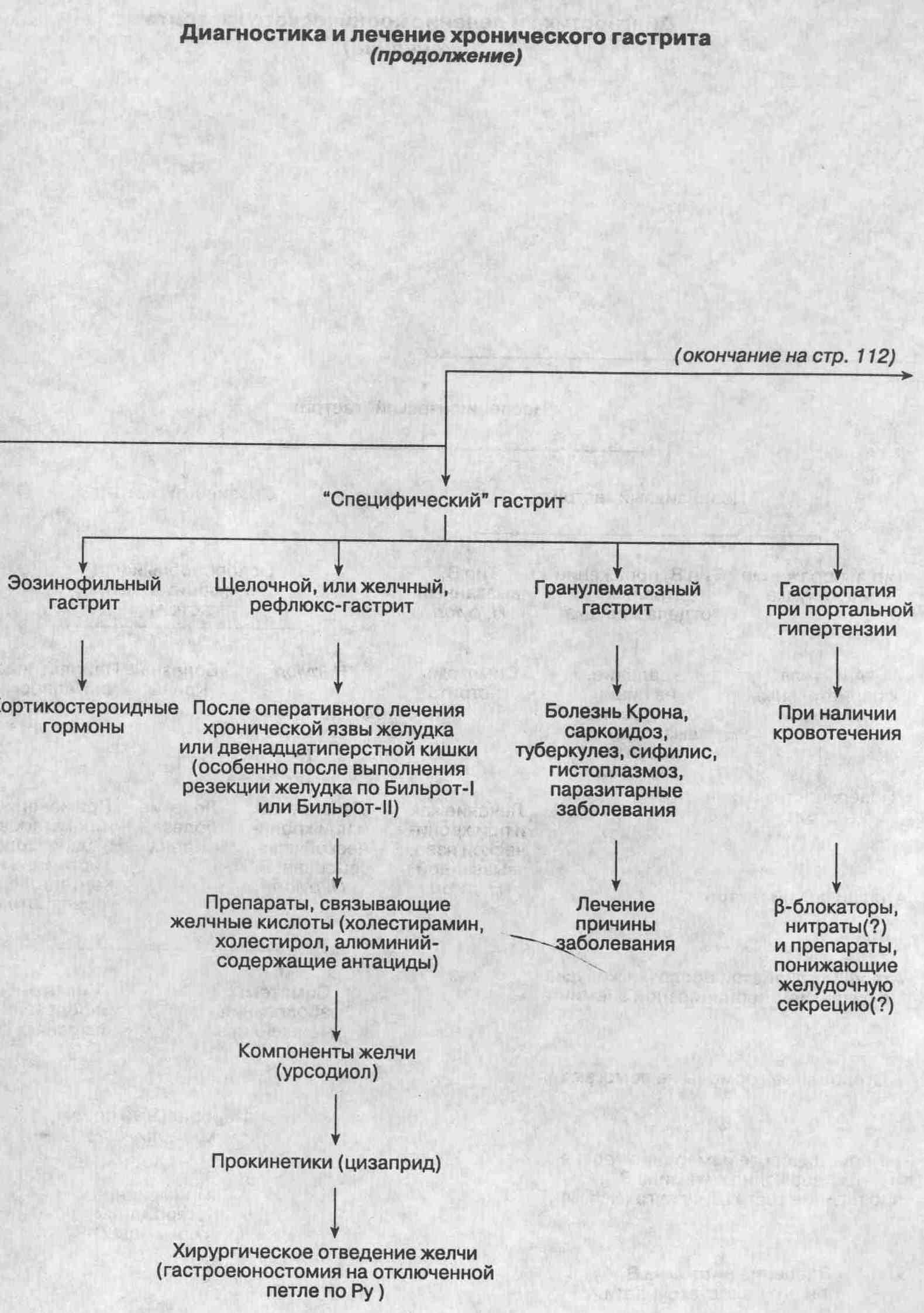
"Специфический" гастрит
Эозинофильный гастрит
Эозинофильная гранулема
Эозинофильный гастроэнтерит
Гранулематозный гастрит
Болезнь Крона
Туберкулез
Гистоплазмоз
Сифилис
Саркоидоз
Вызванный инородным телом
Паразитарные заболевания
Идиопатический гастрит
Гипертрофические гастропатии
Болезнь Менетрие (Menetrier)
Псевдолимфома желудка
Синдром Золлингера-Эллисона
Вариант нормы
Застойная гастропатия/гастропатия
при портальной гипертензии(не является истинным гастритом)
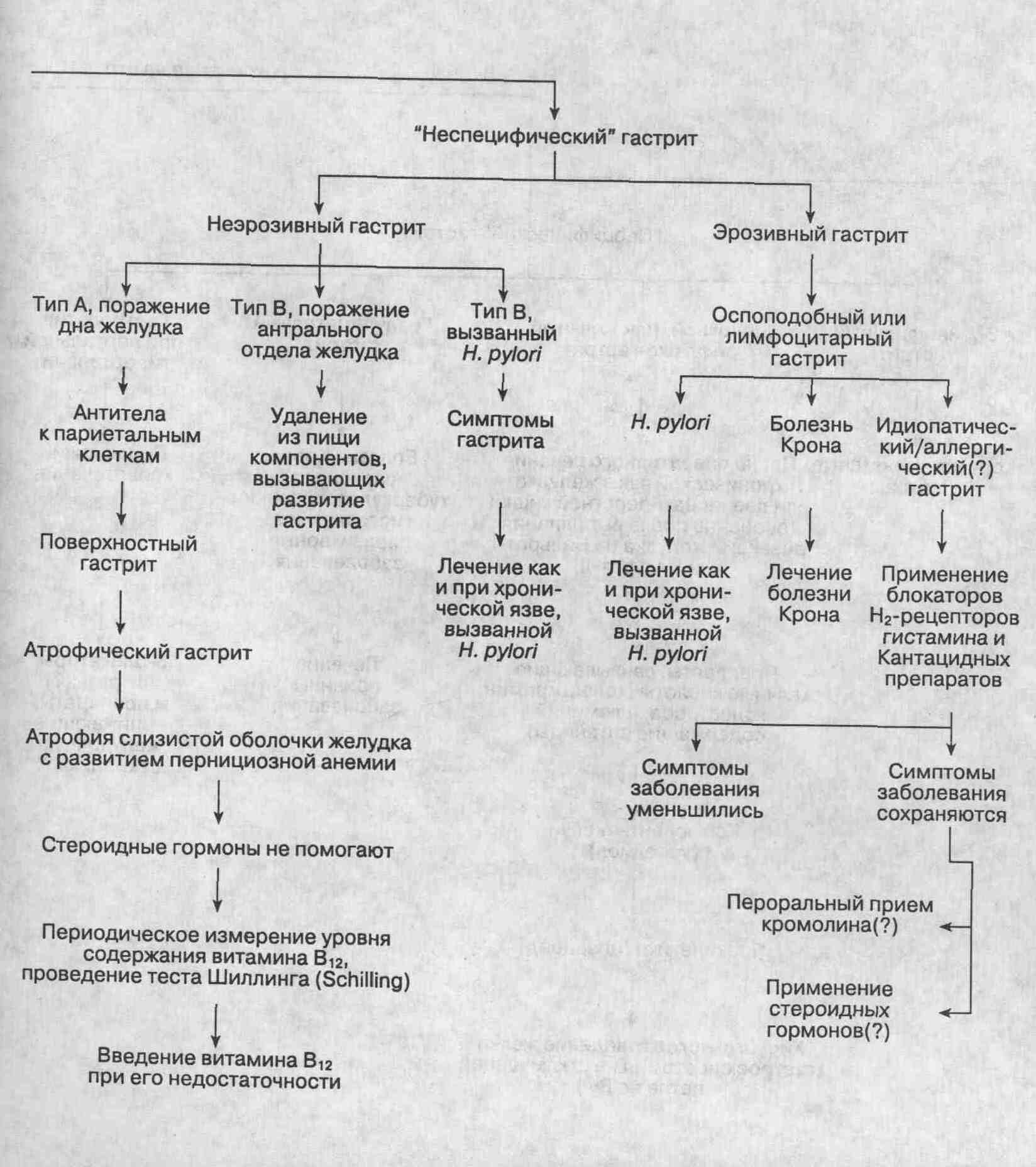
"Неспецифический" гастрит
Неэрозивные типы
Аутоимунный гастрит, тип А
Приобретенный гастрит, тип В
Хронический гастрит, вызванный Helicobacterpylori
(Hp)
Эрозивные типы
Лимфоцитарный гастрит
Оспоподобный гастрит
6. Каково значение хронического гастрита
в клинической практике?
При хроническом неспецифическом
гастрите неэрозивного типа существует риск возникновения язвенной болезни
в течение жизни пациента. При некоторых формах специфического хронического
гастрита развиваются гипо- и ахлоргидрия и недостаточность витамина В12.
Другие формы гастрита относят к признакам более распространенных заболеваний
желудочно-кишечного тракта, таких как болезнь Крона и эози-нофильный гастроэнтерит.
Большое клиническое значение хронического гастрита состоит в том, что многими
врачами он признается в качестве раннего предракового заболевания, развитие
которого происходит от атрофии слизистой оболочки к кишечной метаплазии
и далее к раковой опухоли. К счастью, в США у большей части пациентов хронический
гастрит не трансформируется в рак желудка. Считается также, что хронический
гастрит является фактором риска развития первичной лимфо-мы желудка.
7. Как по анатомическим и этиологическим
признакам отличать типы А и В хронического неспецифического гастрита?
На ранних стадиях эти два
заболевания имеют морфологические различия проявления процесса воспаления.
При гастрите типа А воспаление связано с наличием антител к париетальным
клеткам слизистой оболочки, что говорит об аутоиммунной природе заболевания.
Воспалительный процесс поражает, как правило, тело и дно желудка. Со временем
атрофия слизистой оболочки желудка приводит к недостаточности витамина
В12. У пациентов развиваются ахлоргидрия и гипергастринемия.
При гастрите типа В, или, как его еще называют, антральном гастрите, воспалительный
процесс и последующая атрофия и возможная метаплазия слизистой оболочки
чаще всего диагностируются в антральном отделе желудка. Приблизительно
у 80 % пациентов с хроническим гастритом типа В воспаление связано с жизнедеятельностью
ульцерогенных бактерий Helicobacterpylori. В других странах мира
в возникновении хронического гастрита типа В большую роль играют факторы
окружающей среды, например высокое содержание нитратов в пище или недостаток
зеленых овощей. Определенный интерес представляет тот факт, что анатомические
различия, имеющиеся между этими двумя заболеваниями на их ранней стадии,
при прогрессировании процесса стираются; патологический процесс и в том
и в другом случае поражает весь желудок, и в конечном счете развивается
диффузная атрофия и метаплазия всей слизистой оболочки желудка. При обоих
заболеваниях имеется повышенный риск появления гиперпластических и аденоматозных
полипов желудка. При гастрите типа В чаще развиваются рак и лимфома желудка.
8. Какая клиническая картина
позволяет врачу заподозрить застойную гастропа-тию (гастропатию при портальной
гипертензии)?
Гастропатия при портальной
гипертензии, как следует из самого названия, представляет собой изменения
слизистой оболочки и подслизистого слоя желудка, которые развиваются в
результате цирроза печени и портальной гипертензии. После того как стало
возможным при помощи эндоскопических методов лечить варикозно расширенные
вены пищевода и желудка, врачи-эндоскописты начали обращать внимание на
данный тип гастропатии, при котором в процессе эндоскопического исследования
обнаруживаются утолщенные, высокие и гиперемированные складки слизистой
оболочки желудка с точечными подслизистыми кровоизлияниями и наличием "сетчатого"
или "мозаичного" рисунка. При гистологическом исследовании отмечается застой
в поверхностной капиллярной сети, расширение сосудов и периваскулярный
фиброз при отсутствии выраженного воспалительного компонента.
9. Как лечить желудочно-кишечное
кровотечение, развившееся на фоне застойного гастрита?
Кровопотеря при застойном
гастрите может быть хронической или острой. Острое кровотечение необходимо
лечить так же, как и кровотечение из варикозно расширенных вен пищевода,
т. е. применением инфузионной терапии, внутривенным введением либо вазопрессина,
либо
аналога соматостатина октреотида. Также при кровопотере часто назначают
блокаторы Н2-рецепторов гистамина и ингибиторы протонной помпы,
хотя эффективность антисекреторной терапии у таких пациентов в настоящее
время составляет предмет споров. При хронической кровопотере, если не выявлено
никаких других источников кровотечения и отсутствуют противопоказания,
эффективным методом лечения является дробное капельное введение p-блокаторов
(например, пропранолола) с такой скоростью, чтобы поддерживать в покое
пульс около 60 ударов в 1 мин. Иногда у пациентов с желудочным кровотечением,
развившемся на фоне гастропатии вследствие портальной гипертензии, хороший
лечебный эффект оказывает наложение портокавального анастомоза. Эта операция
эффективна только на ранних стадиях заболевания, до возникновения варикозно
расширенных вен пищевода, осложненных кровотечением, особенно рецидивирующим.
10. Что такое щелочной
рефлюкс-гастрит?
Щелочной, или желчный, рефлюкс-гастрит
представляет собой повреждение слизистой оболочки дистальных отделов желудка,
которое возникает вследствие попадания содержимого двенадцатиперстной или
тощей кишки в желудок. Щелочной рефлюкс-гастрит развивается после ваготомии
и антрумэктомии, выполненной по поводу хронической язвы желудка или двенадцатиперстной
кишки, с наложением желудочно-двенадцатиперстного анастомоза по Бильрот-I
или Бильрот-И. Щелочной рефлюкс-гастрит относится к неэрозивному типу гастрита.
При гистологическом исследовании выявляются гиперплазия ямочных желез желудка,
участки ли-пидсодержащих гистиоцитов и (иногда) кистозное расширение желез
на фоне отека собственной пластинки (lamina propria) и признаков
хронического воспаления от легкой до умеренной степени. При описании этиологии
данного типа гастрита термин щелочной рефлюкс-гастрит, по-видимому,
наиболее точен, поскольку все вышеуказанные изменения слизистой оболочки
вызываются хроническим воздействием на нее желчи.
11. Каковы методы лечения
пациентов с щелочным рефлюкс-гастритом, проявляющимся клиническими симптомами?
У большей части пациентов
щелочной рефлюкс-гастрит протекает бессимптомно. Некоторые пациенты предъявляют
жалобы на боли жгучего характера в эпигастральной области, которые обычно
не снимаются приемом антацидных препаратов, усиливаются во время еды и
сопровождаются рвотой с примесью желчи. Для лечения щелочного рефлюкс-гастрита
применялись различные методы, однако ни один из них не является универсальным.
Рациональное лечение щелочного рефлюкс-гастрита основано на попытках нейтрализовать
раздражающее действие желчи и ее компонентов на слизистую оболочку желудка,
обеспечить адекватное опорожнение желудка или удалить желчь из желудка.
Прием после еды алюминийсодержащих антацидных препаратов и сукралфата,
а перед сном — препаратов, связывающих желчные кислоты, может в какой-то
степени защитить слизистую оболочку желудка. Однако эти методы редко бывают
эффективными. Для того чтобы перевести желчь в водорастворимую форму, которая
в меньшей степени раздражает слизистую оболочку желудка, применяют урсодиол,
компонент
медвежьей желчи. Препараты, связывающие отдельные компоненты желчи, такие
как холестирамин и холестид, оказывают определенный лечебный
эффект, но у пациентов с задержкой эвакуации из желудка, которым была ранее
выполнена ваготомия, их надо применять с осторожностью, ибо существует
риск образования безоаров. Для улучшения опорожнения желудка рекомендуется
шире использовать прокинетики (препараты, усиливающие моторику желудочно-кишечного
тракта), такие какметоклопрамид, бетанекол и
цизаприд. Если
консервативная терапия не имеет успеха, необходимо выполнить операцию по
отведению желчи из желудка — наложение гастроеюноанастомоза на отключенной
петле по Ру (Roux).
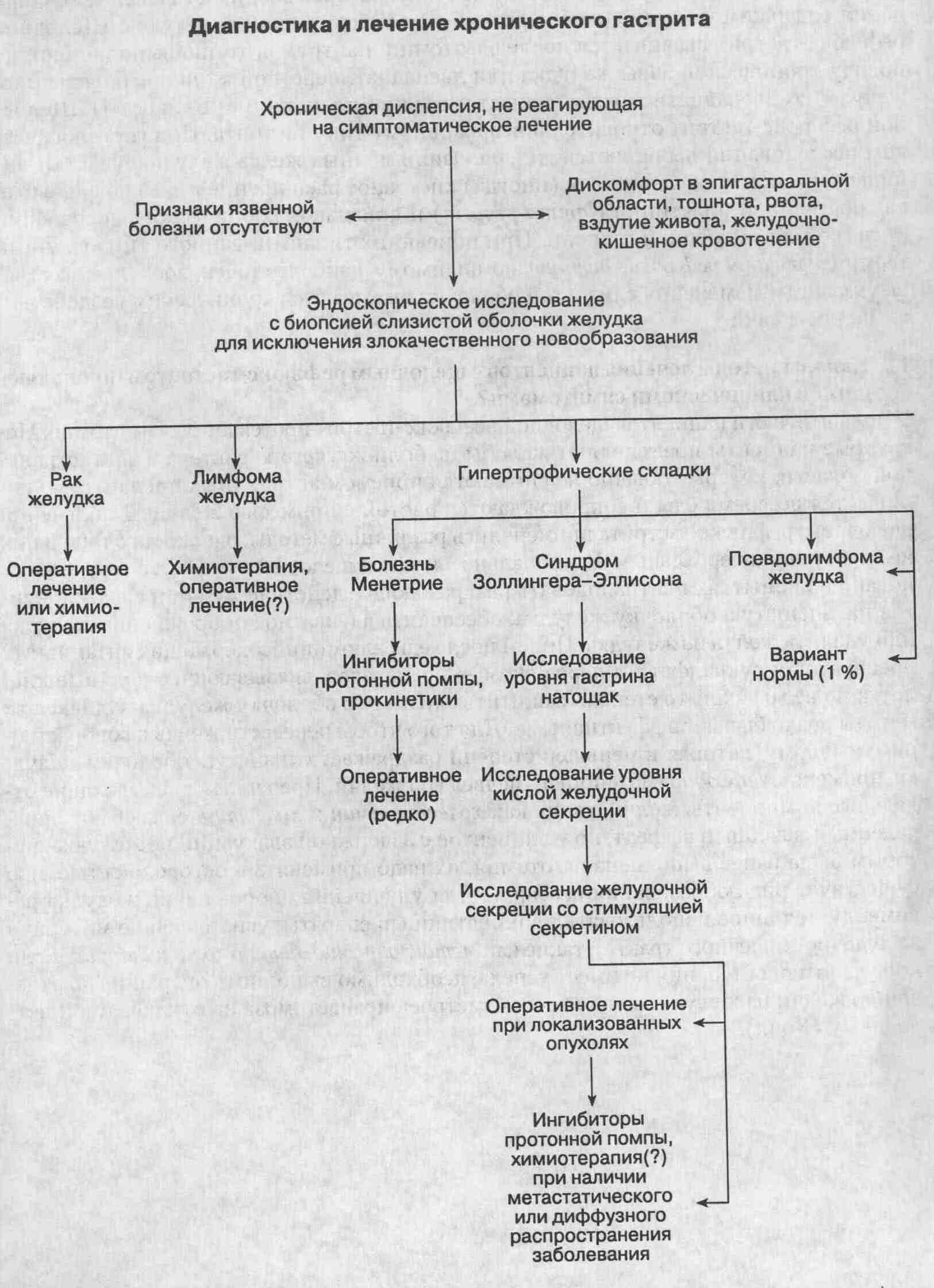
12. Схема диагностической
и лечебной тактики у пациентов с хронической диспепсией и гастритом.