ГЛАВА 24. ЗАБОЛЕВАНИЯ ПЕЧЕНИ, СВЯЗАННЫЕ
С ПРИЕМОМ АЛКОГОЛЯ, И АЛКОГОЛЬНЫЙ СИНДРОМ ОТМЕНЫ
1. Какие три вида злоупотребления
алкоголем приводят к развитию заболеваний печени?
Не секрет, что употребление
алкоголя является предпосылкой и основным этиологическим фактором развития
так называемых алкогольных заболеваний печени (АЗП). Таким образом, АЗП
может возникнуть у людей, употребляющих большое количество алкоголя, у
злоупотребляющих алкоголем и у испытывающих алкогольную зависимость.
Употребляющие большое
количество алкоголя — это те, кто выпивает достаточно спиртных напитков
для того, чтобы вызвать поражение печени или других органов, но при этом
продолжает контролировать количество выпитого. Эти люди, как правило, не
имеют правовых и социальных проблем, связанных с алкоголизмом. Злоупотребление
алкоголем и алкогольная зависимость, напротив, характеризуются неспособностью
больного вести нормальный образ жизни, что приводит к тяжелым социальным
проблемам (разрушению семьи, потере работы и конфликтам с законом). Кроме
того, следует отметить, что у людей, испытывающих алкогольную зависимость,
страстное желание выпить (физическая зависимость от алкоголя) способствует
тому, что тяга к алкоголю пересиливает поведенческие "сдерживающие реакции".
Тем не менее развитие поражения печени у людей, употребляющих алкоголь,
обусловлено количеством потребляемого алкоголя, а значит, может
наблюдаться у людей всех трех групп. Для возникновения алкогольной болезни
печени вовсе не обязательно наличие поведенческих проявлений злоупотребления
алкоголем или алкогольной зависимости.
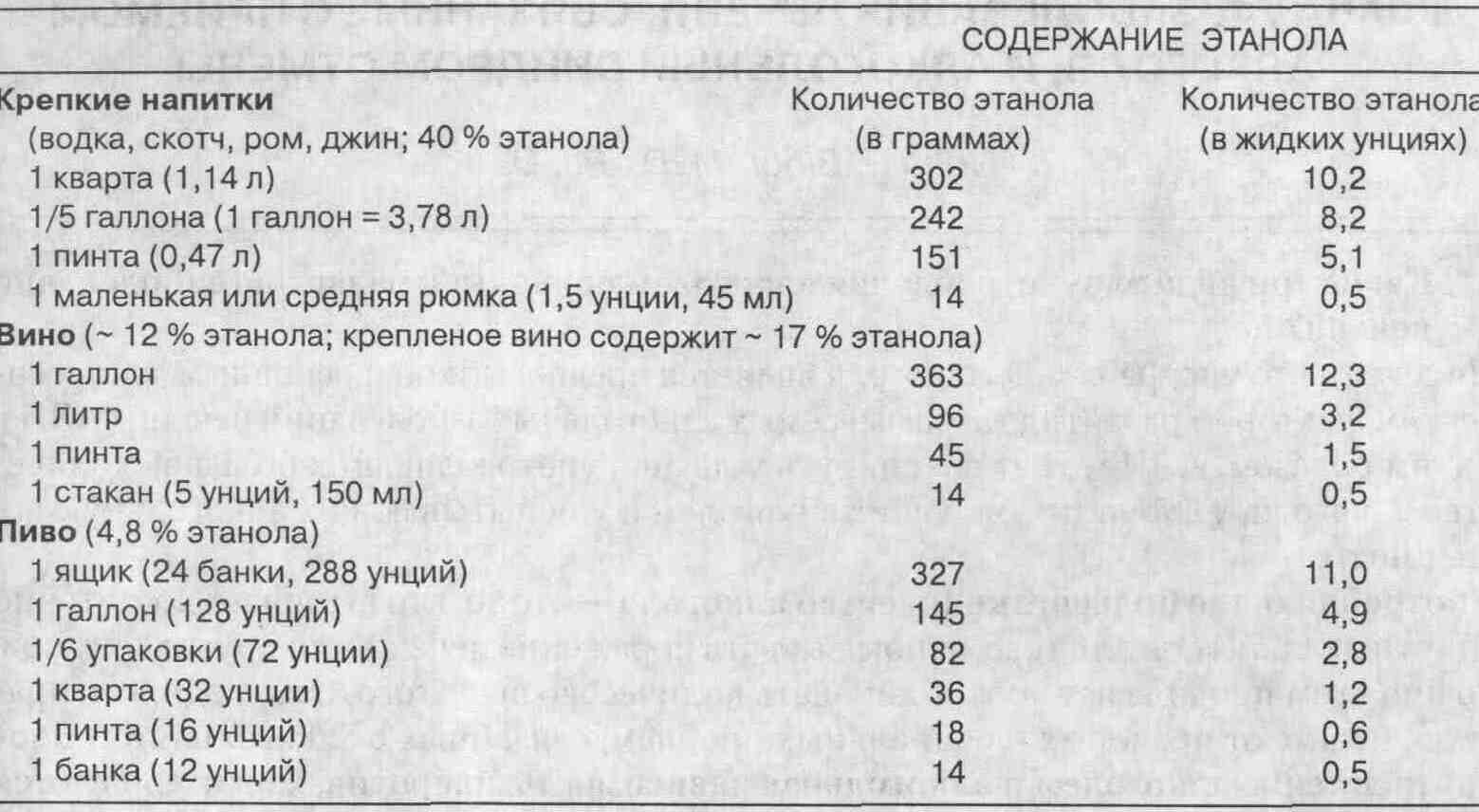
2. Что такое унции-годы?
Как они подсчитываются?
Риск развития поражения печени
зависит от количества и длительности употребления этанола, а не от вида
алкогольного напитка. Рассчитав потребление алкоголя в унциях (1 унция
= 28,35 г) в соответствии с количеством и крепостью выпитых напитков, а
затем умножив полученный результат на число лет, на протяжении которых
человек выпивает это количество алкоголя, мы можем оценить потребление
алкоголя в унциях-годах (аналогично "пачко-годам", используемым
для количественной оценки курения).
Таблица перерасчета содержания алкоголя
3. Какие факторы или осложнения утяжеляют
течение поражения печени, вызванного приемом алкоголя?
Нарушение питания. При
отсутствии злоупотребления алкоголем нарушение питания само по себе не
приводит к развитию цирроза. Одно время, правда, считалось, что плохое
питание у алкоголиков является основной причиной поражения печени и возникновения
цирротических изменений. Однако на сегодняшний день доказано, что алкоголь
может вызывать поражение печени как у бабуинов, так и у людей, питающихся
полноценно. Тем не менее общее недоедание или недостаточность некоторых
питательных веществ способствуют развитию поражения печени у лиц, употребляющих
алкоголь, утяжеляют его течение и оказывают неблагоприятное влияние на
другие органы.
Вирусный гепатит. Вирусы
гепатита В и С способны вызывать хронический активный гепатит. При сочетании
алкогольного поражения печени с ХАГ поражение печени прогрессирует быстрее,
а риск возникновения гепатоцеллюлярного рака заметно выше, чем при АЗП
или ХАГ, существующими изолированно. Вирус гепатита С и алкоголь — наиболее
распространенные причины развития заболевания печени. Наличие этих двух
факторов у одного пациента часто оказывает сочетанное воздействие. Очень
важно, чтобы человек, страдающий вирусным гепатитом, полностью прекратил
прием спиртных напитков, исключив, таким образом, из патогенетической цепи
один из гепатотоксинов.
Замечено, что у лиц, употребляющих
спиртные напитки в больших количествах, алкоголь не всегда становится причиной
заболевания печени. Не следует автоматически относить повышение уровня
ферментов печени на счет алкогольной болезни лишь потому, что она широко
распространена и что больной страдает алкоголизмом. Прежде чем ставить
окончательный диагноз, необходимо исключить другие заболевания.
4. Один из членов семьи говорит Вам,
что у его матери не может быть заболевания печени, т. к. она никогда не
пила. Что Вы ему ответите?
Есть по меньшей мере три
объяснения неправомочности такого утверждения.
1. Алкоголь — наиболее частая, но
не единственная причина заболеваний печени.
Существует убеждение, что
большинство или даже все болезни печени развиваются вследствие злоупотребления
алкоголем. На самом деле, установлено, что главной причиной развития хронических
заболеваний печени является вирус гепатита С. Если отклонение биохимических
показателей от нормы определяется случайно во время диспансеризации, это
часто служит признаком алкогольного поражения печени. Больному советуют
прекратить пить, однако контроль за уровнем ферментов не проводят, в связи
с чем бывает трудно выяснить, нормализовались ли лабораторные показатели
после исключения из рациона спиртных напитков. Раньше, до появления интерферона,
постановка ошибочного диагноза имела значимость разве что в социальном
плане (больной получал статус алкоголика). В настоящее время правильно
поставленный диагноз гепатита С дает возможность своевременно начать лечение
интерфероном. Гепатит С выделен особо в силу его большой распространенности.
При этом не следует забывать, что многие больные гепатитом С употребляют
спиртные напитки. Аналогично, высокий уровень потребления алкоголя в обществе
означает, что большинство людей с заболеваниями печени любой этиологии
будут пить спиртное. Поэтому даже при наличии факта злоупотребления алкоголем
диагноз АЗП ставится только после исключения всех других причин заболевания
печени.
2. Полученная информация
является заведомо неточной. Врач сможет правильно оценить потребление
алкоголя, если, руководствуясь старым правилом, максимальное количество
выпитого спиртного, о котором сообщает больной, умножит на пять. Результат
получится не очень точным, но суть этого нехитрого исчисления состоит в
том, чтобы напомнить Вам, что самостоятельная оценка больным количества
выпитого явно занижена. При наличии объективных признаков алкогольного
поражения печени (см. вопрос 7 данной главы) не следует исключать его из
дифференциальной диагностики только потому, что, по словам больного, он
прибегал к алкоголю в исключительных случаях. В разговоре с семьей, друзьями
и сослуживцами нередко выясняются совершенно другие факты. Учтите, однако,
что некоторые люди, которым Вы будете задавать вопросы, могут сами оказаться
алкоголиками или станут заведомо лгать, чтобы "защитить" приятеля или родственника,
а также скрыть собственные дурные привычки. Также имейте в виду, что больной
зачастую скрывает факт злоупотребления алкоголем даже от самых близких
людей, включая жену (мужа) и детей.
3. Чувствительность печени
к алкоголю неодинакова. Хотя демографические исследования указывают
на то, что риск развития АЗП коррелирует с количеством потребляемого алкоголя,
его токсическое действие на печень и другие органы у разных больных может
быть различным. Цирроз печени выявляется лишь у 10-20 % людей, злоупотребляющих
алкоголем, однако развитие алкогольного гепатита и цирроза возможно и у
лиц, употребляющих незначительное количество спиртных напитков, что объясняется
генетическими различиями, а также влиянием факторов окружающей среды и,
вероятно, некоторыми другими. Алкогольное поражение печени у женщин при
прочих равных условиях возникает быстрее, чем у мужчин. Лучший способ определения
этиологии гепатита — убеждение больного в отказе от спиртного с последующим
наблюдением за ним, цель которого — выяснить, уменьшаются ли симптомы поражения
печени.
5. Опишите различия между жировой инфильтрацией
печени, алкогольным гепатитом и циррозом печени.
Злоупотребление алкоголем
вызывает три типа гистологических изменений печени: жировую инфильтрацию,
алкогольный гепатит и цирроз. Тем не менее ни одно из них не патогномонично
для АЗП. Все три типа поражения (хотя и в различной степени) нередко обнаруживаются
одновременно у больных с АЗП. Иногда подобные гистологические находки указывают
на прогрессирование процесса, однако, как выяснилось, цирроз способен развиваться
и при отсутствии клинических признаков гепатита. Более того, у людей, употребляющих
большое количество алкоголя, отсутствие симптомов поражения печени может
сочетаться с отсутствием патоморфологических изменений.
Жировая инфильтрация
печени
(стеатоз) характеризуется образованием маленьких (микровезикулярная)
или больших (макровезикулярная) жировых капель в цитоплазме гепатоцитов.
У больных с алкогольным поражением печени иногда встречаются оба типа стеатоза.
При одновременном наличии воспалительных изменений поражение печени определяется
как стеатогепатит. Жировая инфильтрация печени может развиться после
употребления всего 10 унций (240 г) алкоголя (15-20 коктейлей, 3 л вина
или менее галлона пива) в течение уик-энда и выявляется у 90-100 % алкоголиков
(более 80 г алкоголя в день в течение 5 лет и более). Заболеванию часто
сопутствует появление фиброзных изменений в печени даже при отсутствии
гепатита. Аналогичные повреждения вызываются и другими причинами, включая
хронический активный гепатит С, сахарный диабет, ожирение и голодание.
При одновременном обнаружении воспалительных изменений и жировой инфильтрации
и при отсутствии указаний на злоупотребление алкоголем заболевание определяют
как неалкогольный стеатогепатит. Повышение уровня трансаминаз в
10 раз отмечается как при алкогольном, так и при неалкогольном стеатозе
печени.
К гистологическим признакам
алкогольного
гепатита принадлежат некроз гепатоцитов, воспалительные инфильтраты
(в которых преобладают полиморфноядерные лейкоциты) и фиброз. Причиной
возникновения гепатита (т. е. воспаления печени) могут также стать вирусная
инфекция и аутоиммунные реакции, однако картина воспаления качественно
отличается от таковой при алкогольном гепатите. Клинические проявления
разнообразны: от бессимптомного (безжелтушного) течения до тяжелого гепатита
с желтухой, асцитом и портальной гипертензией. Алкогольный гепатит рано
или поздно развивается примерно у 40-50 % алкоголиков. Алкогольный цирроз,
как
и любой другой, представлен диффузной деструкцией и регенерацией печени
с преобладанием фиброзной ткани над гепатоцитами. Регенерация происходит
бессистемно, сопровождается образованием узлов и нарушением нормальной
анатомической и функциональной структуры органа. Алкогольный цирроз, как
правило, является микроузловым; узелки не превышают 3 мм в диаметре и окружены
соединительной тканью. Разъясняя, что такое цирроз печени, больным и членам
их семей, врач может охарактеризовать его как "образование рубцов на печени".
При отсутствии четких указаний на воздействие определенного фактора в анамнезе
к моменту формирования цирроза в большинстве случаев трудно выяснить первоначальную
причину поражения печени.
6. Что такое тельца Мэллори?
Тельца Мэллори, называемые
также алкогольным гиалином или гиалином Мэллори, выявляются наиболее часто
и в наибольшем количестве у больных с алкогольным поражением печени (хотя
могут образовываться и при других заболеваниях печени). Они представляют
собой эозинофильные гранулы, расположенные внутриклеточно и состоящие из
цитокератинов и промежуточных белковых микроволокон. Их обнаружение позволяет
предположить наличие АЗП, но не принадлежит к его патогномонич-ным признакам.
7. Как подтвердить алкогольную
природу поражения печени?
Тщательный сбор анамнеза
—
наиболее важный диагностический фактор АЗП (так же как и многих других
заболеваний). Однако, в силу того что алкоголики нередко сознательно искажают
данные, дополнительную информацию врач получает из бесед с родственниками,
друзьями больного или из истории болезни.
Диагностические признаки алкогольного
поражения печени
|
ПРИЗНАКИ
|
|
КОММЕНТАРИИ
|
|
|
Биохимические/
гематологические
|
ACT > АЛТ
(часто в 2 раза)
|
Может наблюдаться
в конечной стадии любого заболевания печени; при вирусном гепатите С имеет
место обратное соотношение
|
|
|
|
Повышение
уровня гамма-глутамил-транспептидазы (часто) Увеличение среднего объема
эритроцитов (часто)
|
Очень чувствительный,
но не специфичный признак; не отражает тяжесть поражения печени Встречается
и при других заболеваниях печени, однако этому в значительной степени способствует
дефицит фолиевой кислоты и витамина В12, характерный для людей,
злоупотребляющих алкоголем. Дефицит железа в сочетании с макроцитозом может
давать нормальное значение среднего объема эритроцитов
|
|
|
Клинические
|
Признаки
феминизации Сосудистые звездочки Гинекомастия Контрактура Дюпюитрена Гиперемия
ладоней
|
Чаще всего
наблюдаются у больных с АЗП, однако встречаются и при других заболеваниях
печени Развитие контрактуры Дюпюитрена зависит от количества употребляемого
алкоголя и не отражает тяжесть поражения печени Спиронолактон, используемый
для лечения асцита, также может вызывать гинекомастию
|
|
|
|
Внепеченочные
проявления алкоголизма Слабость скелетной мускулатуры Дилатационная кардио-миопатия
Панкреатит Периферическая нейропатия
|
Все перечисленные
признаки могут быть проявлением других заболеваний, однако обнаружение
их у больных с подозрением на АЗП подтверждает алкогольную природу поражения
печени
|
|
|
Гистологические
|
Тельца Мэллори
|
Чаще всего
и в наибольшем количестве обнаруживаются у пациентов с АЗП, хотя встречаются
и при других заболеваниях печени. Полезная находка при подозрении на АЗП
|
|
|
|
Жировые капли
|
Необходимо
дифференцировать от ожирения, диабета, вирусного гепатита С, ВИЧ-инфекции,
лекарственного и токсического гепатита и т. д.
|
|
Дифференциальную диагностику
проводят
после сбора анамнеза, объективного обследования больного и выполнения тестов,
позволяющих сузить круг возможных заболеваний. Употребление парацетамола
в высоких дозах может привести к развитию острого гепатита, часто со смертельным
исходом. Поэтому при подозрении на отравление парацетамолом необходимо
определить его уровень в сыворотке, а также выяснить у пациента и его родственников,
какие препараты (в т. ч. купленные без рецепта) он принимает; предпринимал
ли он раньше попытки самоубийства; имеются ли у него психические заболевания.
Необходимо также исключить иные причины поражения печени, в т. ч. воздействие
других гепа-тотоксинов и наличие таких заболеваний, как вирусный гепатит
В и С. Гемохро-матоз довольно часто приводит к возникновению цирроза печени,
но редко вызывает гепатит.
Существует несколько объективных
критериев, которые в большой степени свидетельствуют в пользу диагноза
АЗП, однако ни один из них не патогномоничен.
8. Поддается ли лечению алкогольное
поражение печени?
Да. Лучший способ лечения
АЗП — отказ от употребления алкоголя и полноценное питание. Важность этих
мер переоценить невозможно. Главное — обеспечить пациенту надлежащий уход.
Как правило, после госпитализации по поводу острого гепатита или кровотечения
из варикозно расширенных вен пищевода и желудка больные бросают пить. Однако
через несколько недель или месяцев большинство из них возвращаются к прежней
привычке. Терапия дисульфирамом или налтрексоном, направленная на
выработку рефлекса отвращения к алкоголю, в сочетании с непрерывным наблюдением
за больным способна улучшить результаты лечения, но, несмотря на это, уровень
рецидивирования заболевания остается весьма высоким. Сегодня основные усилия
направлены на поиск препаратов, способных (1) затормозить развитие поражения
печени; (2) повернуть патологический процесс вспять у пациентов, продолжающих
пить; (3) снизить уровень смертности у больных с тяжелым острым или хроническим
алкогольным поражением печени; (4) лечить осложнения АЗП.
Частичного улучшения состояния
можно добиться, если больной сократил потребление алкоголя и хорошо питается.
В настоящее время проходит испытания поли-еноилфосфатидилхолин, полиненасыщенный
лецитин, который тормозит прогрес-сирование фиброза и способствует обратному
его развитию. В другом исследовании определяется эффективность колхицина
в
снижении смертности у пациентов с алкогольным циррозом печени. Изучение
эффективности кортикостероидных гормонов показало, что они практически
не уменьшают смертность при остром алкогольном гепатите (см. вопрос 10
данной главы).
9. Только ли печень страдает при злоупотреблении
алкоголем?
Нет. Хотя АЗП — самое частое
осложнение при злоупотреблении алкоголем, страдают при этом практически
все органы и системы организма. Разные органы у разных людей обладают неодинаковой
чувствительностью к алкоголю. Однако печень в большей степени подвержена
его влиянию. Вероятно, это происходит вследствие того, что она играет центральную
роль в метаболизме алкоголя в ацетальдегид, который оказывает прямое повреждающее
действие на гепатоциты.
Влияние алкоголя на органы и системы
|
ОРГАН-МИШЕНЬ/
ТИП ПОРАЖЕНИЯ
|
СИМПТОМЫ
|
ПРОГНОЗ/ЛЕЧЕНИЕ
|
|
|
Сердце
|
|
|
|
|
Алкогольная
кардиомиопатия
|
Определяется
количеством потребляемого алкоголя; не является следствием недостаточности
тиамина Аритмии, расширение всех четырех камер сердца, снижение сердечного
выброса
|
• У 30 %
пациентов отказ от употребления алкоголя приводит к обратному развитию
всех изменений; при выраженной кардиомиопатии трехлетняя выживаемость составляет
примерно 25 %
|
|
|
"Праздничное"
сердце
|
Аритмии у
людей со здоровым сердцем, возникающие после одномоментного употребления
большого количества алкоголя
|
Изменения
обратимы с развитием абстиненции Возможен смертельный исход
|
|
|
Гипертензия
|
Возникают
при хроническом употреблении более трех порций спиртного ежедневно
|
Тяжесть заболевания
зависит от количества потребляемого алкоголя; через несколько недель после
отказа от употребления алкоголя артериальное давление снижается.
|
|
|
Скелетная
мускулатура
|
|
|
|
|
Миопатия
|
Определяется
количеством потребляемого алкоголя; алкоголь может оказывать прямое мио-токсическое
действие Набухание, болезненность мышц; повышение уровня креатинин-киназы;
определяемая на глаз гипотрофия мышц конечностей, живота и височных мышц
|
Отказ от
употребления алкоголя приводит к обратному развитию всех изменений
|
|
|
Нервная система
|
|
|
|
|
Энцефалопатия
Вернике
|
Развитие
заболевания связано с дефицитом тиамина. Атаксия, офтальмоплегия, апатия
спутанность сознания
|
Неотложное
состояние Лечение: тиамин (50 мг внутривенно и 50 мг внутримышечно); внутримышечные
инъекции повторяют ежедневно, до перехода больного на нормальное питание.
Во избежание утяжеления клиничес-койкартины перед внутривенным введением
глюкозы назначают тиамин
|
|
|
Синдром Корсакова
|
Развитие
заболевания связано с дефицитом тиамина Антероградная и ретроградная амнезия
|
Возникновению
данного синдрома может предшествовать белая горячка. Изменения часто необратимы
|
|
|
Синдром алкогольной
отмены
|
Причина возникновения
синдрома — отсутствие алкоголя, к которому развилась толерантность нейронов
|
См. вопрос
27 данной главы
|
|
|
Периферическая
нейропатия
|
Развитие
заболевания связано с дефицитом тиамина и, возможно, с прямым нейротокси-ческим
действием этанола Отмечается у 5-15 % людей, злоупотребляющих алкоголем
|
Отказ от
употребления алкоголя, полноценное питание и назначение тиамина приводят
к некоторому улучшению клинической симптоматики
|
|
|
ОРГАН-МИШЕНЬ
ТИП ПОРАЖЕНИЯ
|
СИМПТОМЫ
|
ПРОГНОЗ/ЛЕЧЕНИЕ
|
|
|
Поджелудочная
железа
|
|
|
|
|
Острый и
хронический панкреатит
|
Наиболее
частая причина развития заболевания в США — злоупотребление алкоголем У
больных со сниженной экзокрин-ной функцией (до 10 % и менее) не исключено
нарушение переваривания и всасывания пищи, а также появление сахарного
диабета I типа; панкреатит возникает вследствие прямого токсического действия
алкоголя; возможны также другие механизмы повреждения поджелудочной железы
|
Лечение
острого панкреатита: отказ от употребления алкоголя, возмещение дефицита
жидкости и обезболивание Хронический панкреатит характеризуется постоянной
болью Лечение: заместительная терапия экзо-кринных нарушений Лечение диабета:
по обычной схеме
|
|
|
Ложная киста
поджелудочной железы
|
Развивается
на фоне панкреатита; как правило, является следствием самопереваривания
ткани; осложняется кровотечением и присоединением инфекции
|
Возможно
эндоскопическое или хирургическое дренирование Киста часто самопроизвольно
исчезает после отказа от употребления алкоголя. Лечение кровотечения и
нагноения кисты: по обычной схеме >
|
|
|
Половые органы
|
|
|
|
|
Мужские
|
Атрофия яичек,
бесплодие Алкоголь резко повышает либидо, но снижает эректильную способность
|
Атрофия яичек
необратима; острые эффекты исчезают при отказе от употребления алкоголя
|
|
|
Женские
|
Аменорея,
сморщивание яичников, бесплодие, спонтанный аборт
|
При отказе
от употребления алкоголя некоторые изменения частично обратимы
|
|
|
Алкогольный
синдром плода
|
Причина
развития синдрома — злоупотребление алкоголем во время беременности Умственная
отсталость. Пороки сердца и другие анатомические пороки развития
|
Изменения
необратимы; состояние неизлечимо
|
|
|
Желудочно-кишечный
тракт
|
|
|
|
|
Воспалительные
заболевания
|
Эзофагит,
гастрит У алкоголиков гастрит — наиболее частая причина возникновения кровотечений
|
Основной
метод лечения всех заболеваний желудочно-кишечного тракта — отказ от употребления
алкоголя. При гастритах и эзофагитах эффективны препараты, подавляющие
секрецию соляной кислоты
|
|
|
Заболевания
тонкой кишки
|
Местные кровоизлияния,
синдром мальабсорбции, диарея
|
|
|
|
Злокачественные
новообразования
|
Риск развития
злокачественных опухолей у лиц, злоупотребляющих алкоголем, возрастает
в 1 0 раз. Чаще всего они поражают органы головы и шеи, пищевод, печень,
желудок (и, возможно, молочные железы)
|
|
|
|
ОРГАН-МИШЕНЬ
ТИП ПОРАЖЕНИЯ
|
СИМПТОМЫ
|
ПРОГНОЗ/ЛЕЧЕНИЕ
|
|
|
Заболевания
системы гемопоэза, иммунной системы
|
|
|
|
|
Панцитопения
|
Под воздействием
алкоголя происходит подавление кроветворения в костном мозге, снижение
продолжительности жизни тромбоцитов, развитие дефицита фолиевой кислоты,
витамина В,2 и железа вследствие синдрома мальабсорбции, недостаточного
питания и хронической кровопотери; часто встречается гиперспленизм
|
При отказе
от употребления алкоголя изменения обратимы Лечение: полноценное питание,
заместительная терапия, возмещение кровопотери
|
|
|
Иммунодефицит-ные
состояния
|
Под воздействием
алкоголя происходит подавление кроветворения в костном мозге, похуда-ние;
частое развитие инфекционных заболеваний; алкоголь прямо влияет на количество
и функциональную способность большинства типов лейкоцитов
|
При отказе
от употребления алкоголя и наличии полноценного питания изменения обратимы
|
|
10. Кому показана кортикостероидная
терапия?
В ходе нескольких клинических
исследований изучалась эффективность кортико-стероидных гормонов (преимущественно
преднизона и преднизолона) у пациентов с острым алкогольным гепатитом.
Использование этих препаратов основано на концепции о воспалительной природе
заболевания и гипотетической роли иммунологи-ческих факторов. Результаты
отдельных исследований достаточно противоречивы. Тем не менее кортикостероидные
гормоны продлевают жизнь у пациентов с острым алкогольным гепатитом, не
вызывая при этом серьезных побочных эффектов и не увеличивая риска присоединения
вторичной инфекции. И все же эффективность препаратов относительно мала.
Поэтому стероидотерапия показана лишь больным с определенным значением
дискриминантной
функции (формула получена эмпирическим путем):
4,6 х (ПВ - контрольное время)
+ (уровень билирубина в сыворотке)/17,
где протромбиновое время
(ПВ) и контрольное время измеряются в секундах, а уровень билирубина в
сыворотке — в ммоль/л. (Если уровень билирубина определяется в мг/дл, то
полученное значение делить на 17 не нужно.) У больных с дискриминантной
функцией > 32 одно- и шестимесячная выживаемость после лечения кортико-стероидами
оказалась выше, чем у больных, получавших плацебо. В некоторых исследованиях
также показана эффективность стероидотерапии у больных с портосистемной
энцефалопатией. Результаты лечения больных с менее выраженными патологическими
изменениями, меньшим значением дискриминантной функции и отсутствием энцефалопатии
ничем не отличались от таковых в группе плацебо. Неизвестно, влияют ли
кортикостероидные гормоны на отдаленную выживаемость и прогрессирование
алкогольного гепатита в цирроз печени. Назначение кортикосте-роидных гормонов
противопоказано
при
возникновении желудочно-кишечного кровотечения и в случае присоединения
вторичной инфекции.
Преднизолон назначается
внутрь в дозе 40 мг/сут в течение 4 недель. Метилпред-низолон принимают
в дозе 32 мг/сут, т. к. он обладает большей эффективностью и большим молекулярным
весом. Преднизон трансформируется в печени в преднизо-лон, который является
активно действующей формой препарата. Этот механизм не нарушается даже
при тяжелых поражениях печени. Следовательно, вместо предни-золона можно
назначать преднизон (менее дорогой и более доступный препарат) в той же
дозе.
11. Какова роль пересадки
печени в лечении АЗП?
Пересадка печени показана
только в крайнем случае — при развитии алкогольного цирроза печени и печеночной
недостаточности. Этот метод лечения не применяют у больных с алкогольным
гепатитом (т. к. отказ от спиртного приводит к обратному развитию всех
изменений) и у больных, продолжающих употреблять алкоголь в больших количествах.
В нескольких исследованиях продемонстрировано, что ближайший и отдаленный
прогнозы пересадки печени у пациентов с конечной стадией АЗП ничем не отличается
от таковых у тех, кому трансплантация печени выполнена по поводу других
заболеваний. Уровень рецидивирования заболевания после пересадки печени
низкий и обратно пропорционален времени, в течение которого больной не
употреблял алкоголь перед операцией.
12. Перечислите основные
осложнения алкогольного поражения печени и опишите возникающие при этом
патофизиологические изменения.
Основная часть заболеваемости
и смертности при АЗП приходится на ее системные проявления. В основе развития
большинства осложнений лежат два механизма: (1) затруднение нормального
кровотока через печень с развитием портальной гипер-тензии; (2) нарушение
функций печеночных клеток или некроз печеночной ткани, приводящие к уменьшению
функциональной массы гепатоцитов. Оба механизма повреждения встречаются
у больных с алкогольным гепатитом, алкогольным циррозом, а также с другими
заболеваниями печени.
При алкогольном гепатите
разрастание соединительной ткани вокруг центральных вен и печеночных синусоидов,
вызванные воспалением застойные изменения в печени и некроз гепатоцитов
приводят к повышению сопротивления току крови через печень. При циррозе
печени повышение внутрипеченочного сопротивления обусловлено нарушением
нормальной печеночной архитектоники и замещением паренхимы органа фиброзной
рубцовой тканью. В любом случае у больного развивается портальная гипертензия
с повышением кровяного давления в системе воротной вены, что, в свою очередь,
приводит к появлению асцита и значительному увеличению кровотока через
коллатерали с последующим возникновением гиперспленизма и варикозного расширения
вен пищевода и желудка.
У пациентов с алкогольным
гепатитом или циррозом печени отмечается значительное уменьшение функциональной
массы гепатоцитов по причине воспаления, сопровождающегося их дисфункцией,
или замещением гепатоцитов фиброзной тканью. У печени большие функциональные
резервы, поэтому клинические осложнения происходят только при потере более
70-80 % ее паренхимы. К наиболее серьезным осложнениям относятся печеночная
энцефалопатия, нарушение свертываемости крови и гипоальбуминемия.
13. Как лечить асцит при
АЗП?
Асцит — это скопление серозной
жидкости в брюшной полости. Чаще всего асцит возникает вследствие развития
портальной гипертензии, однако возможны и другие причины: карциноматоз
брюшины, туберкулез, заболевания поджелудочной железы, почечная недостаточность
и застойная сердечная недостаточность. У лиц, злоупотребляющих алкоголем,
асцит может быть обусловлен любой из вышеуказанных причин. Даже в том случае,
когда этиология асцита представляется абсолютно ясной, необходимо определить
заболевание, лежащее в основе патологических изменений, т. к. от этого
зависит тактика лечения больного. Так, всем больным с впервые выявленным
асцитом обязательно проводят диагностический парацентез. При внезапном
нарастании асцита на фоне компенсированного алкогольного цирроза также
необходимо оценить возможные причины данного состояния. Каждый раз, когда
больной с асцитом попадает в стационар, ему выполняют парацентез с последующим
исследованием асцитической жидкости для исключения диагноза спонтанного
бактериального перитонита.
При циррозе печени, приведшем
к развитию асцита, ограничивают употребление соли и назначают диуретики.
Суточная доза натрия не должна превышать 1,5-2 г (в условиях стационара
даже меньше). Обычно применяются калийсберегающие диуретики, такие как
спиронолактон или амилорид, в сочетании с салуретиками (фуросемид), угнетающими
реабсорбцию натрия и хлоридов не только в проксимальных и дисталь-ных канальцах,
но и в петле Генле. В идеале дозу калийсберегающего диуретика следует увеличивать
до тех пор, пока концентрация натрия в моче не превысит концентрацию калия
(в моче здорового человека имеет место обратное соотношение), после чего,
при необходимости, добавляют салуретик. Практически же диурез можно увеличить
быстрее, если назначить одновременно оба препарата в следующих суточных
дозах: спиронолактон — 100 мг и фуросемид — 40 мг. В дальнейшем дозы диуретиков
увеличивают до тех пор, пока масса тела не снизится до необходимого уровня.
При наличии периферических отеков даже значительное увеличение диуреза
не наносит вреда больному. Если периферические отеки отсутствуют, суточная
потеря асцитической жидкости не должна превышать 2-3 фунта (750-1200 мл).
Во избежание развития гипо- или гиперкалиемии необходим контроль уровня
электролитов крови; регулирование уровня электролитов достигается путем
изменения соотношения используемых препаратов. В норме период полувыведения
спиронолактона составляет 24 ч. У больных с циррозом печени он удлиняется,
что служит показанием к дробному приему диуретика. У больных с асцитом
ограничение потребления жидкости не способствует уменьшению массы тела,
но доставляет много хлопот как самим больным, так и тем, кто ухаживает
за ними. При циррозе печени часто отмечается незначительное снижение уровня
натрия в крови, которое переносится больными достаточно хорошо. Однако,
когда уровень натрия составляет менее 120 мэкв/л, прием жидкости ограничивают.
Пациентам с напряженным асцитом, приводящим к нарушению дыхания, появлению
болей в животе и чувству раннего насыщения, показан парацентез с эвакуацией
большого объема асцитической жидкости. Ранее полагали, что эта процедура
вызывает развитие печеночно-почечного синдрома. Однако недавние исследования
показали, что откачивание до 6-8 л жидкости абсолютно безопасно. Некоторые
врачи предлагают во время или после парацентеза, сопровождающегося эвакуацией
большого количества асцитической жидкости, вводить внутривенно альбумин
или другие коллоидные растворы (например декстран, который гораздо дешевле
альбумина), но имеющихся на сегодняшний день данных недостаточно для оценки
целесообразности такой манипуляции. К сожалению, после парацентеза асцит,
как правило, рецидивирует уже через несколько дней.
|
ПОРТАЛЬНАЯ
ГИПЕРТЕНЗИЯ
|
УМЕНЬШЕНИЕ
ФУНКЦИОНАЛЬНОЙ МАССЫ ГЕПАТОЦИТОВ
|
|
Асцит
|
Печеночная
(портосистемная) энцефалопатия
|
|
Спонтанный
бактериальный перитонит
|
Нарушение
свертываемости крови Гипоальбуминемия
|
|
Варикозное
расширение вен пищевода и желудка
|
|
|
Гиперспленизм
|
|
14. В каких случаях диагностируется
спонтанный бактериальный перитонит (СБП)?
Это серьезное осложнение
(смертность при его возникновении составляет 30-40 %) диагностируется при
обнаружении в асцитической жидкости бактерий и/или повышении количества
полиморфно-ядерных лейкоцитов (> 250/мкл). Клиническая картина заболевания
включает лихорадку, боль в животе и развитие энцефалопатии. Однако у 50
% больных абдоминальные симптомы отсутствуют, а у 30 % пациентов не выявляется
ни один из признаков, характерных для спонтанного бактериального перитонита.
Таким образом, во избежание гиподиагностики необходимо проявлять повышенную
настороженность. СБП чаще всего вызывается кишечной флорой (моноинфекция
Escherichia
со/г
или Klebsiella). Обнаружение анаэробной, грибковой или полимикробной
флоры предполагает наличие перфорации полого органа или другой причины
развития вторичного перитонита.
Если показатель полиморфно-ядерных
лейкоцитов в асцитической жидкости превышает 250/мкл (даже при отсутствии
бактерий), лечение начинают с назначения цефотаксима или другого
цефалоспорина
третьего поколения. При выявлении бактерий прописывают антибиотики
более узкого спектра с учетом чувствительности микрофлоры. Терапию продолжают
до тех пор, пока уровень лейкоцитов не снизится до 250/мкл (или не менее
5-7 дней). Профилактическое назначение антибиотиков больным, находящимся
в группе риска по развитию первичного или рецидивного СБП, уменьшает число
инфекционных осложнений, но не влияет на количество госпитализаций или
частоту летальных исходов.
15. Какова лечебная тактика
при возникновении кровотечений из варикозно расширенных вен пищевода и
желудка, осложняющих течение алкогольного поражения печени?
Варикозное расширение
вен желудка и пищевода является следствием сброса крови из воротной
вены через впадающие в нее тонкостенные вены в системный кровоток (систему
нижней полой вены). Обратный усиленный ток крови через вены дна желудка
и дистального отдела пищевода приводит к их набуханию и разрывам; при этом
возникает массивное, угрожающее жизни кровотечение из верхних отделов
желудочно-кишечного тракта. Кровотечение, как правило, сопровождается
коагулопатией и тром-боцитопенией. Причина коагулопатии — нарушение
синтеза некоторых факторов свертывания крови вследствие заболевания печени
и дефицита витамина К. К этиологическим факторам коагулопатии также относится
тромбопатия, или дисфункция тромбоцитов; однако она играет незначительную
роль в развитии кровотечений. Тромбоцитопения возникает в результате
неблагоприятного влияния алкоголя: подавления кроветворения в костном мозге,
дефицита фолиевой кислоты (нарушения ее утилизации), уменьшения продолжительности
жизни тромбоцитов и секвестрации их в застойной селезенке. У пациентов
с кровотечением, которым вводят кристаллоидные растворы, эритроцитарную
массу и плазму (но не тромбоцитарную массу), тромбоцитопения может иметь
ятрогенное происхождение из-за гемодилюции.
Кровотечение из варикозно
расширенных вен пищевода и желудка — это неотложное состояние. Лечение
заключается в восполнении потери жидкости и остановке кровотечения. Необходимо
следить за тем, чтобы инфузионная терапия не была избыточной, т. к. это
может привести к возникновению рецидивного кровотечения, часто прекращающегося
при снижении кровяного давления. Больным, находящимся в коматозном состоянии,
и тем, у кого имеется риск развития аспирации (например при тяжелой интоксикации
или после припадка), проводят интубацию. В случае продолжающегося кровотечения
показано введение питрессина (смеси лизин- и аргинин-вазопрессина). С целью
определения локализации и устранения источника кровотечения больным выполняется
эзофагогастродуоденоскопия в возможно более ранние сроки. При кровотечении
из варикозно расширенных вен пищевода применяется склеротерапия и/или эндоскопическое
лигирование варикозных узлов. Эта тактика помогает остановить кровотечение
у 90 % пациентов. Если эндоскопическая терапия оказывается неэффективной,
используют баллонную тампонаду варикозно расширенных вен с помощью зонда
Сенгстакена-Блэкмора (Sengstaken-Blackmore) (как временную меру), эмболизацию
сосудов, питающих варикозные узлы (под рентгенологическим контролем), а
также наложение портосистемных (портокавальных) анастомозов, что позволяет
снизить давление в системе воротной вены и уменьшить кровоток через варикозно
расширенные вены, или деваскуляризацию (удаление варикозно расширенных
вен и питающих их сосудов).
16. Какой тип шунтирования применяется
для лечения пациентов с кровотечением из варикозно расширенных вен пищевода
и желудка?
При неэффективности эндоскопических
методов лечения у больных с кровотечением из варикозно расширенных вен
пищевода и желудка прибегают к оперативному вмешательству. Из существущих
на сегодняшний день нескольких типов операций наиболее распространено наложение
дистального
сплено-ренального шунта — частичного портокавального анастомоза, который
снижает давление в печеночных венах до 12 мм рт. ст. (норма — 3-7 мм рт.
ст.), сохраняя в то же время кровоток через воротную вену. К основным осложнениям
этой и других операций шунтирования относятся прогрессирующее снижение
функции печени и повышение риска развития энцефалопатии, причем оба осложнения
происходят вследствие уменьшения портальной перфузии. У 90 % пациентов,
перенесших операцию дистального сплено-ренального шунтирования, перфузия
печени первоначально поддерживается на необходимом уровне, однако в течение
6-12 месяцев уменьшается у 50 % оперированных, что и приводит к возникновению
вышеупомянутых осложнений.
В последние годы для лечения
портальной гипертензии выполняют нехирургическую процедуру — трансвенозное
внутрипеченочное портокавальное шунтирование (ТВПШ). Данный метод лечения
вполне безопасен, и его можно применять даже у тяжело больных с повышенным
риском возникновения послеоперационных кровотечений и другими осложнениями.
Операция заключается в следующем: под рентгенологическим контролем производят
катетеризацию печеночной вены (из внутренней яремной вены через полую вену);
затем через печень проводят иглу из печеночной вены в воротную, а по ее
ходу — металлический стент с регулируемым просветом. Осложнения после ТВПШ
аналогичны таковым после хирургического шунтирования. Трансвенозное внутрипеченочное
портокавальное шунтирование показано также при асците, не поддающемся терапии
диуретиками (однако решить проблему этим способом удается не всегда). ТВПШ
— полезная временная мера у пациентов, которым планируется пересадка печени.
17. Возможна ли профилактика
кровотечений из варикозно расширенных вен пищевода и желудка?
Первичное кровотечение из
варикозно расширенных вен пищевода и желудка наблюдается у 30 % пациентов
в течение 2 лет после постановки диагноза. Лечение неселективными Р-блокаторами
позволяет снизить этот показатель до 20 %. Дозу подбирают таким
образом, чтобы градиент давления в печеночных венах был ниже 12 мм рт.
ст. При невозможности контроля давления назначают пропранолол в суточной
дозе 40 мг, что считается вполне безопасным и эффективным.
У больных, уже имеющих кровотечение
в анамнезе, риск развития повторного кровотечения составляет 70 %. Лечение
заключается в проведении сеансов склеротерапии или лигировании варикозных
вен до тех пор, пока варикозные узлы не перестанут определяться эндоскопически.
Риск возникновения повторного кровотечения также уменьшается при снижении
давления в воротной вене путем наложения портосис-темного шунта или лечения
Р-блокаторами.
18. Каков патогенез печеночной
энцефалопатии? Как ее лечить?
Печеночная энцефалопатия
— это психическое нарушение, развивающееся у больных с заболеваниями печени.
Наиболее распространенная ее форма — портокаваль-ная энцефалопатия (ПКЭ),
которая практически всегда обнаруживается у больных с циррозом печени и
портальной гипертензией. Причина ПКЭ — накопление в крови и в ткани мозга
азотистых шлаков (вероятнее всего аммиака и аминов), в норме мета-болизируемых
печенью. Это происходит вследствие снижения детоксикационной функции печени
и шунтирования портальной крови через венозные коллатерали в общий кровоток
в обход печени. Хотя уровень аммиака в венозной крови часто умеренно повышен,
он ни в коей мере не коррелирует с выраженностью психических нарушений.
Концентрация аммиака в артериальной крови и цереброспинальной жидкости,
а также уровень глутамина в цереброспинальной жидкости в большей мере влияют
на степень супрессии центральной нервной системы. К сожалению, данные показатели
не всегда легко измерить. Поэтому диагноз печеночной энцефалопатии ставится
преимущественно на основании имеющейся клинической картины. Развитию ПКЭ
способствуют поступление в организм белков (с пищей или инфузионны-ми растворами
во время желудочно-кишечного кровотечения), инфекционные заболевания (например
спонтанный бактериальный перитонит) или дегидратация, возникающая при передозировке
диуретиками. Helicobacterpylori повышает риск появления ПКЭ, т.
к. высвобождает аммиак из мочевины.
Лечение печеночной энцефалопатии
заключается в устранении факторов, вызывающих ее развитие, и в назначении
лактулозы — дисахарида, улучшающего элиминации аммиака и аминов с калом.
К тому же метаболизм лактулозы повышает кислотность, что способствует превращению
аммиака в труднорастворимый ион аммония. Кроме того, лактулоза стимулирует
фиксацию аммиака бактериями. Для лечения ПКЭ используют также неомицин
— антибиотик, который не всасывается в просвете кишки. Он оказывает бактерицидное
действие на микроорганизмы, разлагающие протеины на аммиак и амины.
Псевдо-ПКЭ — это психическое
нарушение, клинически неотличимое от ПКЭ. Заболевание может встречаться
у людей со здоровой печенью. Однако наиболее часто оно обнаруживается у
больных с циррозом печени, особенно у перенесших операцию портокавального
шунтирования. Причина заболевания — замедление метаболизма и выведения
седативных, аналгезирующих средств и транквилизаторов, а также развитие
метаболических нарушений: алкалоза, ацидоза или гипогликемии. Для псевдо-ПКЭ
характерна нормальная концентрация аммиака в сыворотке. Лечение состоит
в отмене препаратов, вызвавших этот синдром, или терапии фоновых заболеваний.
Псевдо-ПКЭ диагностируется у тех же больных, что и истинная портально-системная
энцефалопатия. Нередко оба заболевания сочетаются, поэтому при выборе тактики
лечения следует учитывать как одну, так и другую причину развития психических
нарушений.
19. Какова причина развития
коагулопатии при АЗП?
Коагулопатия возникает из-за
снижения образования в печени некоторых факторов свертывания крови и дефицита
витамина К. В печени происходит синтез полипептидов для II, VII, IX и X
факторов свертывания, однако активными они становятся только после реакции
карбоксилирования остатков глутаминовой кислоты, протекающей в присутствии
витамина К. Варфарин (препарат для лечения состояний, сопровождающихся
гиперкоагуляцией) является конкурентным блокатором этой реакции. У больных
с алкогольным поражением печени синтез факторов свертывания нарушен вследствие
плохого питания (недостаточного поступления в организм аминокислот и витамина
К) или снижения функциональной способности гепатоцитов. Больным с коагулопатией
прежде всего назначают подкожно 10 мг витамина К, ускоряющего реакцию карбоксилирования
и частично или полностью восстанавливающего свертываемость крови. При неэффективности
витамина К следует подозревать значительное снижение синтетической функции
печени или синдром мальнутриции, приводящие к выраженному дефициту аминокислот,
необходимых для синтеза факторов свертывания. Лечение заключается в отказе
от употребления алкоголя и обеспечении больного необходимыми питательными
веществами. Иногда единственным методом лечения является пересадка печени.
Больным с кровотечением показано переливание свежезамороженной плазмы,
что, как правило, помогает справиться с коагулопатией и остановить кровотечение.
Однако эта мера временная, поскольку факторы свертывания быстро выводятся
из кровотока и коагулопатия рецидивирует.
20. Возможно ли медикаментозное
лечение гипоальбуминемии, осложняющей течение АЗП?
Гипоальбуминемия развивается
вследствие уменьшения синтеза и поступления из печени в кровоток альбумина
— основного белка, поддерживающего онкотическое давление плазмы. Снижение
концентрации альбумина в крови приводит к выходу жидкости из кровяного
русла в ткани (отек) или брюшную полость (асцит). Одновременно отмечается
снижение в сыворотке крови концентрации кальция (но не ионизированного
Са2+), а также многих других микроэлементов, которые транспортируются
в связанном с альбумином состоянии. Причины гипоальбуминемии (как и коагулопатии)
у больных с АЗП — потеря функциональной паренхимы печени и синдром мальабсорбции.
Переливание альбумина повышает концентрацию последнего в сыворотке крови
и способствует уменьшению асцита. Однако короткий период полувыведения
и дороговизна альбумина позволяют применять его только как временную меру.
Лучшее лечение, особенно при алкогольном гепатите, — отказ от употребления
алкоголя и полноценное питание. У больных с конечной стадией АЗП единственный
эффективный метод лечения — пересадка печени.
21. Что ответить больному,
который спрашивает, сколько ему осталось жить?
Ответ зависит от стадии поражения
печени, от того, продолжает ли больной злоупотреблять алкоголем, а также
от качества его питания. В беседе с больным Вам следует подчеркнуть, что,
хотя никто не может прогнозировать продолжительность его жизни, но отказ
от употребления алкоголя является самым важным фактором, увеличивающим
выживаемость. Пациент должен понять, что спиртное — это не зло и не дьявол,
но основная причина поражения печени и других органов. Дальнейшее злоупотребление
алкоголем приводит к прогрессированию алкогольного поражения печени, в
то время как воздержание от спиртных напитков — к прекращению прогрессирования
болезни и, часто, к ее регрессии. Если пациент бросил пить, продолжительность
его жизни определяется выраженностью имеющихся изменений в печеночной ткани
(см. вопрос 22 данной главы).
22. Обратимы ли гистологические
изменения в печени у больных с АЗП?
В случае отказа от употребления
алкоголя изменения, присущие жировой дистрофии печени, полностью
обратимы. Убедительных доказательств того, что данное состояние предшествует
более тяжелым формам АЗП, не выявлено. В то же время у пациентов с жировой
дистрофией печени часто обнаруживается ранний фиброз, предвещающий появление
более выраженных склеротических изменений и цирроза печени, если они остаются
верны своей пагубной привычке. Отказ от употребления спиртных напитков
позволяет печени вернуться в нормальное состояние. Таким образом, продолжительность
жизни пациента не укорачивается.
Алкогольный гепатит также
относится к обратимым состояниям при отказе пациента от приема алкоголя.
Тем не менее данное заболевание может вызвать развитие портальной гипертензии,
тяжелой коагулопатии и других опасных для жизни состояний, поэтому его
ни в коем случае не следует рассматривать как доброкачественное поражение
печени. При возникновении у больных тяжелых осложнений, требующих госпитализации,
смертность в течение месяца достигает 50 %, особенно среди тех пациентов,
которые продолжают пить. Кроме того, алкогольный гепатит является непосредственным
предшественником цирроза печени. Прогноз при алкогольном гепатите и отсутствии
цирроза остается благоприятным, если больной выживает после острого периода
заболевания и не возвращается к прежним привычкам. Алкогольный цирроз
печени, так же как и циррозы другой этиологии, обычно необратим. У
лиц, злоупотребляющих алкоголем, он часто сочетается с алкогольным гепатитом,
который самопроизвольно разрешается при отказе от алкоголя. Если больной
с алкогольным гепатитом и циррозом печени прекращает пить, воспалительные
изменения постепенно исчезают, а цирротические — не прогрессируют. При
не слишком выраженных нарушениях функции печени прогноз относительно благоприятен:
пятилетняя выживаемость у таких пациентов (при отсутствии у них тяжелых
осложнений) составляет 80-90 %. В этом случае говорят о компенсированном
циррозе печени. Если больной бросает пить уже после того, как у него
развились осложнения, пятилетняя выживаемость снижается до 60 %. При наличии
у больного осложнений цирроз печени считается декомпенсированным. Когда
декомпенсация у пациента с циррозом происходит на фоне стабильного состояния,
необходимо выяснить ее причину. Иногда декомпенсация объясняется просто,
например возвращением к прежним привычкам или погрешностью в диете (употребление
большого количества натрия или белка). Однако причиной ухудшения состояния
больного может стать и развитие гепатомы, тромбоза воротной вены или других
неожиданных осложнений. Присоединение гепатита С значительно ухудшает прогноз
при алкогольном циррозе.
23. Какие аналгетики назначают
пациентам с алкогольным поражением печени?
Лица, злоупотребляющие алкоголем,
часто нуждаются в обезболивающих средствах для купирования болей после
падений, драк в состоянии алкогольного опьянения, так и иной этиологии
(панкреатит, заболевания желудка и других органов брюшной полости). Вы
можете без сочувствия отнестись к подобным жалобам и порекомендовать больному
бросить пить, однако боль у него от этого не пройдет, и если вы не дадите
ему никаких практических рекомендаций на сей счет, он прибегнет к средствам,
которые сам сумеет найти.
Аспирин, НПВС Избегать
Парацетамол Безопасен в
суточной дозе <= 2 г
Кодеин, агонисты опиатных
рецепторов Безопасны, но используются только в тяжелых случаях
24. Почему применение
аспирина небезопасно?
Аспирин и нестероидные противовоспалительные
средства (например ибупрофен) могут вызвать желудочно-кишечные кровотечения.
Поскольку риск возникновения кровотечений у лиц с поражением печени или
без такового, злоупотребляющих алкоголем, и так достаточно высок, назначение
этих препаратов им противопоказано. Кроме того, следует отметить, что,
снижая синтез простагландинов, НПВС уменьшают почечную перфузию и способствуют
поражению почек у пациентов с нарушением функции печени, сердечной недостаточностью
и у тех, кто принимает диуретики. Некоторые НПВС оказывают непосредственное
воздействие на функцию печени. В целом больным с АЗП следует избегать приема
аспирина (включая препараты, его содержащие) и НПВС.
25. В каких дозах парацетамол
гепатотоксичен?
У людей, не злоупотребляющих
алкоголем, парацетамол становится гепатотоксичным, если его разовая доза
превышает 7,5 г. В дозе более 20 г он приводит к возникновению молниеносного
гепатита и смерти. В случае приема больших доз парацетамола метаболит,
образующийся при окислении препарата цитохромом Р450 2Е1, накапливается
в гепатоцитах, что способствует значительному снижению запасов глутатиона.
Глутатион защищает клетки печени от окислительного повреждения, а его исчезновение
приводит к развитию некроза гепатоцитов, печеночной недостаточности и смерти.
У лиц, злоупотребляющих
алкоголем, печень более чувствительна к действию парацетамола, чем у здоровых
людей. Поэтому использование препарата даже в относительно малых (терапевтических)
дозах может вызвать тяжелое поражение печени или смерть. Повышенная чувствительность
печени обусловлена индукцией цитохрома Р450 2Е1 и уменьшением запасов глутатиона
вследствие плохого питания и прямого эффекта на гепатоциты продуктов метаболизма
алкоголя. Предшествующее алкогольное поражение печени также повышает ее
восприимчивость к повреждающему действию парацетамола, в то время как риск
развития тяжелых осложнений при других заболеваниях печени значительно
ниже. Людям, злоупотребляющим алкоголем, запрещается принимать более 2
г парацетамола в сутки. Кроме того, необходимо иметь в виду и те препараты,
которые содержат в своем составе парацетамол. Несмотря, однако, на все
негативные моменты, парацетамол остается лучшим средством для купирования
незначительных болей и воспаления у большинства пациентов с АЗП.
26. В каких случаях показано
назначение наркотических аналгетиков?
У больных с АЗП можно использовать
кодеин
и
другие агонисты опиатных рецепторов, такие как демерол, морфин и
дилаудид. Среди наркотических аналгетиков кодеин обладает наименьшей аналгезирующей
способностью и применяется как в качестве монетерапии, так и в сочетании
с парацетамолом для купирования незначительных и умеренных болей. Кодеин,
помимо лекарственной зависимости, вызывает запоры и нарушает функцию желудочно-кишечного
тракта (что иногда приводит к серьезным проблемам). Тем не менее назначение
препарата оправдано в тех случаях, когда парацетамол неэффективен или небезопасен.
Другие агонисты опиатных рецепторов обладают значительно большей эффективностью
и показаны только при сильных болях. Период полувыведения всех наркотических
аналгетиков у больных с поражением печени увеличивается; этот факт необходимо
учитывать при определении дозы препарата. Агонисты опиатных рецепторов
— одна из причин развития псевдо-ПКЭ.
27. Что такое абстинентный
синдром?
Проявления абстинентного синдрома
|
СТАДИЯ
|
ОСНОВНЫЕ
СИМПТОМЫ
|
ВРЕМЯ, ПРОШЕДШЕЕ
ОТ ПОСЛЕДНЕГО ПРИЕМА АЛКОГОЛЯ ДО РАЗВИТИЯ СИМПТОМОВ АБСТИНЕНЦИИ
|
|
I
|
Бессонница,
беспокойство, гиперактивность, тошнота
|
5-1 Оч
|
|
II
|
Постоянный
тремор, галлюцинации (слуховые или зрительные; чисто сенсорные), гипертензия,
тахикардия, профузное потоотделение
|
6-30 ч
|
|
III
|
Припадки
(обычно 1 -4); развиваются примерно у 5 % нелеченых больных; практически
всегда предшествуют развитию алкогольного делирия
|
8-48 ч
|
|
IV
|
Алкогольный
делирий характеризуется спутанностью сознания, слуховыми и зрительными
галлюцинациями, подъемом артериального давления, паранойей; развивается
у 5 % нелеченых больных; смертность составляет примерно 5-15 %, обычно
вследствие сопутствующих заболеваний
|
3-5 дней
(до 1 2 дней)
|
Синдром абстиненции (или
синдром отмены алкоголя) представляет собой комплекс симптомов, возникающих
при внезапном снижении уровня алкоголя в крови у пациентов с клеточной
алкогольной зависимостью. У этих больных происходит адаптация нейронов
к высоким концентрациям этанола, и клеткам необходим определенный
уровень алкоголя в крови, чтобы нормально функционировать. При выраженном
снижении уровня алкоголя появляются симптомы абстиненции. У каждого конкретного
больного обычно развивается не весь комплекс симптомов, и в большинстве
случаев абстиненция протекает довольно легко. Наиболее тяжелая форма синдрома
отмены — алкогольный делирий. Следует отметить, что клеточная зависимость
отличается от психологической, при которой пациенты при отсутствии алкоголя
испытывают лишь ощущение некоторого "дискомфорта".
Клеточная зависимость определяется
количеством и продолжительностью злоупотребления алкоголем. Как правило,
она формируется при выпивании 10-12 порций спиртного в день в течение 2-3
недель. Если число порций и длительность приема алкоголя увеличиваются,
синдром абстиненции протекает тяжелее. У большинства алкоголиков слабые
симптомы абстиненции наблюдаются утром, после ночного "воздержания", и
исчезают после приема алкоголя. Абстиненция в течение 12ч обычно приводит
к появлению тремора, нервозного состояния и непреодолимого желания выпить.
Тяжелый синдром отмены, вплоть до развития алкогольного делирия, возникает
только у 5 % больных. В течение нескольких недель или месяцев после того
как больной бросил пить, возможны депрессия, беспокойство, бессонница,
слабо выраженные вегетативные расстройства. Эта затянувшаяся абстиненция
—
одна из причин, по которой больной снова начинает злоупотреблять алкоголем
и у него вновь формируется клеточная зависимость.
28. Каким образом алкоголь
вызывает развитие клеточной толерантности?
Такие характерные симптомы
абстиненции, как гипертензия, тахикардия, повышенное потоотделение и тремор,
связаны с гиперактивностыо вегетативной нервной системы. Поэтому появилась
концепция, что адаптация центральной нервной системы к супрессорному влиянию
алкоголя заключается в увеличении выброса медиаторов симпатической нервной
системы. При снижении уровня алкоголя в крови его подавляющее влияние ослабевает,
однако адаптационные изменения исчезают более медленно, в течение нескольких
недель. Таким образом, причиной появления симптомов абстиненции является
неадекватно повышенный выброс стимулирующих нейромедиа-торов. Суть адаптационных
изменений и механизм их развития до конца не известны. Алкоголь хорошо
растворяется в биологических мембранах, и некоторые его эффекты могут быть
обусловлены нарушением свойств мембран вследствие изменения строения их
белков (например ионных насосов и рецепторов к нейромедиаторам и гормонам).
Так, активность ГАМК-ергических (тормозных) нейронов увеличивается при
алкогольной интоксикации и снижается при абстиненции. Алкоголь оказывает
воздействие также и на другие возбуждающие и тормозные нейроны. Он способствует
выбросу норадреналина. Повышение уровней норадреналина и его метаболитов
в крови отмечается как при алкогольной интоксикации, так и при синдроме
абстиненции.
29. Каковы различия между
похмельем и острой алкогольной абстиненцией?
Термин похмелье используется
для описания состояния больного после алкогольной интоксикации. Похмелье
возникает после приема 5-7 порций спиртного в течение 1-2 ч. На появление
похмельного синдрома оказывают влияние тип спиртного напитка, факторы окружающей
среды и индивидуальные особенности организма больного. Наиболее частые
симптомы похмелья — головная боль и последующие тошнота и рвота (по данным
единственного опубликованного тщательно проведенного эпидемиологического
исследования). При абстиненции вышеуказанные симптомы встречаются значительно
реже, поэтому наличие или отсутствие головной боли у пациента помогает
врачу дифференцировать эти два состояния.
Острая алкогольная абстиненция
развивается
в результате прекращения влияния ' алкоголя на нейроны у хронических алкоголиков
со сформировавшейся клеточной f толерантностью. Она не зависит от типа
спиртных напитков и "режима" их потребления. Головная боль для данного
состояния не характерна.
30. 55-летний мужчина-алкоголик
доставлен в больницу в коматозном состоянии. Уровень алкоголя в крови —
700 мг/л, в моче обнаруживаются метаболиты кокаина, уровень ACT — 224;
на лбу — рана. Что послужило причиной развития комы в данном случае?
Поскольку Вы знаете, что
пациент — хронический алкоголик, кажется маловероятным, чтобы у него наступила
острая алкогольная интоксикация при уровне алкоголя в крови всего лишь
700 мг/л. Скорее всего у больного абстинентный синдром; он перенес припадок
и в настоящее время находится в коме. Рана на голове — следствие падения.
Потеря сознания может быть обусловлена развитием сердечных аритмий, которые
часто определяются у больных с синдромом алкогольной отмены.
Причиной коматозного состояния
при уровне алкоголя в крови > 3000 мг/л, по всей вероятности, является
острая
интоксикация, а при уровне < 500 мг/л — осложнение абстинентного
синдрома. Такая приблизительная оценка наиболее полезна в том случае,
когда известно, что больной злоупотребляет алкоголем. Из-за имеющейся клеточной
толерантности у хронических алкоголиков сознание сохраняется при более
высоком уровне алкоголя в крови, чем у недавно начавших пить. Клиническая
картина алкогольной интоксикации характеризуется заторможенностью, эйфорией,
атаксией, потерей памяти, неадекватной оценкой своего состояния, тошнотой,
рвотой и уменьшением чувствительности. При синдроме отмены происходит активация
симпатической нервной системы, сопровождающаяся бессонницей, повышенной
нервозностью и гипервентиляцией. Следует помнить, что абстиненция возникает
при резком снижении уровня алкоголя в крови и в меньшей степени
зависит от его абсолютного значения, так что у некоторых больных интоксикация
и синдром отмены могут сочетаться.
Падение в пьяном
виде и травма головы — еще одна причина потери сознания. За время пребывания
в бессознательном состоянии уровень алкоголя в крови пациента может снизиться
до вышеуказанного значения. К другим причинам развития комы относятся внутричерепные
кровоизлияния (вызванные черепно-мозговой травмой), печеночная энцефалопатия
(вследствие
поражения печени), передозировка лекарственных препаратов или комбинированная
алкогольно-лекарственная интоксикация (которую позволяет предположить
обнаружение кокаина в моче), сердечные аритмии или острый инфаркт миокарда
(вызванные
кокаином), гипо- или гипергликемия
(вследствие хронического алкоголизма
с диабетом или без такового) или
менингит (риск повышается из-за
супрессорного влияния алкоголя на иммунную систему и недостаточного питания).
Возможно, коматозное состояние обусловлено несколькими причинами. При наличии
каких-либо из перечисленных состояний дифференцировать острую интоксикацию
от синдрома отмены еще труднее. Для определения тактики лечения больного
необходимо тщательно проанализировать все возможные варианты и выполнить
все необходимые исследования.
31. Назовите наиболее
тяжелые проявления абстинентного синдрома.
Развитие алкогольных припадков
связано
с уменьшением или низким уровнем алкоголя в крови. Они возникают в 5 %
случаев, обычно через 8-12 ч от последнего приема алкоголя; через 24-48
ч припадки достигают наибольшей силы. Алкогольные припадки, как правило,
генерализованные и совпадают по времени с наибольшими изменениями на электроэнцефалограммах.
Примерно 3 % припадков переходят в эпилептический статус. В дополнение
к опасности, сопровождающей большие эпилептические припадки, у больных
с алкогольными припадками наиболее вероятно развитие алкогольного делирия.
Алкогольные припадки можно предотвратить назначением бензодиазепина. Фенитоин
в качестве монотерапии неэффективен, однако в сочетании с бензодиазепином
оказывается полезным у больных с эпилепсией в анамнезе, при локальной эпилепсии,
в случае множественных алкогольных припадков или формирования эпилептического
статуса. Период полувыведения препарата значительно варьирует у разных
больных, в связи с чем необходим тщательный контроль его уровня в крови.
Алкогольный делирий —
очень редкое, но самое опасное проявление алкогольной аб-стиненции. Основным
его симптомом является делирий (бред, ажитация, нарушение мышления,
зрительные, слуховые и тактильные галлюцинации). Часто отмечается повышение
активности вегетативной нервной системы. Алкогольный делирий возникает,
как правило, у мужчин старше 30 лет с 5-15-летним стажем злоупотребления
алкоголем. В большинстве случаев эпизоды делирия единичные и продолжаются
2-3 дня. Вероятность развития делирия возрастает у пациентов с алкогольными
припадками, другими заболеваниями (панкреатитом, инфекциями, травмами,
гастритом) и эпизодами алкогольного делирия в анамнезе. По последним данным,
смертность при алкогольном делирий колеблется от 1 до 20 %. Наименьшее
число летальных исходов отмечается среди пациентов, у которых отсутствуют
сопутствующие заболевания. Наличие сопутствующих заболеваний значительно
повышает смертность и служит ее основной причиной у больных с алкогольным
делирием.
32. Как лечить алкогольный
делирий?
Основу лечения пациентов
с делирием составляют отказ от спиртного, хорошее питание, поддерживающая
и симптоматическая терапия. Тем не менее делирий относится к неотложным
состояниям, требующим госпитализации и тщательного обследования пациента
(включая сбор анамнеза и объективное обследование). Большинство больных
с синдромом отмены в инфузионной терапии не нуждаются. Необходимо проводить
коррекцию метаболических и электролитных нарушений. Показано немедленное
назначение тиамина (50 мг внутривенно и 50 мг внутримышечно). Лучшее лечение
алкогольного делирия — это предотвращение его развития. Алкоголикам,
недавно бросившим пить или страдающим синдромом отмены на ранних стадиях,
следует назначить препараты, оказывающие супрессорное влияние на центральную
нервную систему для компенсации тормозных эффектов алкоголя. Препаратами
выбора являются бензодиазепины, характеризующиеся наибольшей эффективностью
и безопасностью. Предпочтение при этом оказывается диазепаму и хлордиазепокси-ду.
Длительный период полувыведения данных препаратов из организма позволяет
избежать резкого колебания их уровня в крови и обеспечивает наилучший контроль
за симптомами абстиненции. В первый день лечения вводят ударную дозу препарата,
чтобы предупредить развитие синдрома отмены или уменьшить его проявления.
У пациентов со слабо выраженной абстиненцией доза хлордиазепоксида составляет
25-50 мг внутрь или внутривенно, а диазепама — 5-10 мг каждые 4-6 ч. Больным
с умеренно или резко выраженным синдромом отмены дозу и кратность введения
препаратов увеличивают. В последующем дозу постепенно уменьшают; полностью
препараты отменяют на 4-й или 5-й день. Постоянное наблюдение за пациентом
помогает предотвратить осложнения, которые могут возникать при приеме ударных
доз бензодиазепинов. Хотя назначение транквилизаторов позволяет контролировать
клинические проявления синдрома отмены, убедительных доказательств того,
что бензодиазепины эффективно предохраняют от развития алкогольного делирия,
нет. У пациентов с алкогольным делирием идеальная тактика лечения пока
не определена. Несмотря на введение высоких доз бензодиазепинов, больные
могут бодрствовать и находиться в состоянии ажитации. Таким образом, лечение
преимущественно уменьшает симптомы делирия, но не влияет на длительность
приступа. Мощным седативным действием обладает галоперидол, однако назначать
его следует осторожно (в сочетании с бензодиазепинами), т. к. он снижает
судорожный порог организма. Антипсихотические средства (бутирофенон) оказываются
эффективными у больных с расстройствами мышления и ажитацией. В целом лучшая
тактика ведения пациентов с алкогольным делирием — это поддерживающая терапия,
лечение сопутствующих заболеваний и тщательное врачебное наблюдение.