ГЛАВА 51. КОЛИТ: РАДИАЦИОННЫЙ,
МИКРОСКОПИЧЕСКИЙ, КОЛЛАГЕНОЗНЫЙ И ПСЕВДОМЕМБРАНОЗНЫЙ
1. Какие симптомы позволяют
предположить наличие у пациента колита?
Обычно пациенты с колитом
предъявляют жалобы на диарею, причем в каловых массах может быть значительная
примесь крови, а также на схваткообразные боли в животе. Кроме того, у
пациентов имеются тенезмы (позывы на дефекацию без выделения сколько-нибудь
значительного количества каловых масс), которые очень характерны для воспаления
прямой кишки. Эпизоды диареи часто будят пациентов среди ночи и могут привести
к развитию недержания кала.
2. С какими заболеваниями
необходимо проводить дифференциальную диагностику при подозрении на наличие
колита?
Дифференциальная диагностика при
подозрении на колит
|
КРОВЯНИСТАЯ
ДИАРЕЯ ИЛИ ВЫДЕЛЕНИЯ ИЗ ПРЯМОЙ КИШКИ
|
ДИАРЕЯ
|
|
|
Язвенный
колит
|
Коллагенозный
колит
|
|
|
Острый самоограничивающийся
колит
|
Микроскопический
колит
|
|
|
Аллергический
проктит
|
Применение
слабительных и диуретических препаратов
|
|
|
Псевдомембранозный
колит
|
Псевдомембранозный
колит
|
|
|
Болезнь Крона
|
Болезнь Крона
|
|
|
Прием лекарственных
препаратов
|
Прием лекарственных
препаратов
|
|
|
Колит в петле
толстой кишки, выведенной в виде противоестественного заднего прохода
|
Синдром раздраженной
кишки Избыточный прием гормональных препаратов Пищевая аллергия
|
|
|
Солитарная
язва прямой кишки
|
Синдром мальабсорбции
|
|
|
Радиационный
энтерит
|
Кистозный
колит (Colitis cystica profunda)
|
|
|
Гемолитический
уремический синдром
|
Каловый завал
|
|
|
Ишемический
колит
|
Пневматоз
толстой кишки
|
|
|
Колит, развившийся
при введении в кишку едких препаратов
|
|
|
|
Эндометриоз
|
|
|
Существует большое количество
причин развития колитоподобных симптомов. Не у всех пациентов с клиническими
симптомами колита имеется истинный воспалительный колит, поэтому одним
из первых исследований у таких пациентов должен быть осмотр слизистой оболочки
толстой кишки. Данные анамнеза, полученные при расспросе пациента, часто
являются основополагающими для предварительного установления причины диареи.
При этом представляет ценность информация о совершенных пациентом путешествиях,
контакте с больными людьми или животными, применение лекарственных препаратов
(особенно антибиотиков), особенностях питания, наличии среди членов семьи
случаев воспалительных заболеваний кишки, наличии в анамнезе заболеваний
желудочно-кишечного тракта или хирургических вмешательств на органах брюшной
полости, лихорадки или озноба, а также любых сопутствующих симптомов, связанных
с поражением других органов и систем (например, артрит, поражения кожи,
заболевания глаз). К лекарственным препаратам, вызывающим воспалительный
колит, относятся препараты золота, химиотерапевтические средства, сульфасалазин,
фторцитозин, метилдопа и нестероидные противовоспалительные препараты.
Вазопрессин, производные спорыньи, дигоксин, эстрогеновые и прогестеро-новые
препараты нередко вызывают развитие ишемического колита. Кроме того, известны
случаи введения в прямую кишку в клизме различных раздражающих препаратов,
которые вводились пациентами как намеренно, так и случайно.
3. Помогает ли сигмоидоскопия
(ректороманоскопия) при обследовании пациентов с подозрением на колит?
Осмотр ректосигмоидной области
всегда дает ценную информацию о возможных причинах развития клинических
симптомов у пациентов. При этом большая часть полученной информации помогает
провести дифференциальную диагностику между заболеваниями, вызывающими
разрывы слизистой оболочки толстой кишки, не приводящими к изменениям слизистой
оболочки или приводящими к развитию изменений, выявляемым только при микроскопическом
исследовании. Морфологическое исследование образцов ткани, взятых методом
биопсии из нормальных и измененных участков слизистой оболочки, позволяет
различить формы колита, хотя многие из них имеют идентичную макроскопическую
и гистологическую картину. Окончательный диагноз ставится на основании
идентификации специфического возбудителя, токсина, аллергена или лекарственного
препарата, выявления других поражений желудочно-кишечного тракта или при
наличии положительного эффекта от применения определенных лекарственных
препаратов (так называемое лечение ex juvantibus). Не при всех воспалительных
заболеваниях кишки поражается прямая кишка. У многих пациентов имеются
значительные повреждения участка кишки проксимального ректосигмоидного
отдела. Для выявления этих поражений необходимо выполнить либо ирригоскопию,
либо колоноскопию. Для выявления мелких поражений в прок-симальном отделе
ободочной кишки или терминальном участке подвздошной кишки предпочтительнее
применять колоноскопию, чем ирригоскопию. Таким образом, если у пациента
при выполнении сигмоидоскопии (ректороманоскопии) не выявлено никаких изменений,
но при этом в стуле имеется примесь крови или большое количество лейкоцитов,
необходимо выполнить колоноскопию, особенно в тех случаях, когда бактериологическое
исследование кала и исследование его на наличие паразитов дали отрицательные
результаты.
4. С чего нужно начинать
обследование пациентов с подозрением на наличие колита?
Необходимо провести исследование
кала на скрытую кровь, содержание лейкоцитов, наличие бактерий и паразитов.
Если пациент получает антибиотики, кал также необходимо исследовать на
наличие в нем токсина клостридий. Как правило, проводятся следующие лабораторные
исследования: выявление бактерий при световой микроскопии и бактериальный
посев кала; при подозрении на наличие редких микроорганизмов необходимы
специфические бактериальные и другие методы (например, бактериальный посев
кала на наличие Yersinia в культуре или мазки со специальной окраской
препарата для выявления Cryptosporidium). Эти исследования достаточно
эффективны, но их результаты могут быть отрицательными из-за неоднородности
образцов кала. Ранее рекомендовалось брать три отдельных образца кала для
выявления паразитарной инвазии, но эффективность этого метода по сравнению
с забором и исследованием одного образца кала практически такая же, что
делает эту рекомендацию экономически невыгодной.
5. Опишите острые проявления
поражения желудочно-кишечного тракта, возникающие при терапевтическом использовании
радиационного облучения.
Терапевтическое радиационное
облучение — обычно предстательной железы, мочевого пузыря, внутренних женских
половых органов или при раке прямой кишки — нередко приводит к развитию
острого дозозависимого поражения любого отдела кишки в течение всего периода
лечения. Поражения могут развиваться через короткий период времени после
начала лучевой терапии. При этом возникают отек, гиперемия или повышенная
ранимость слизистой оболочки кишки. При гистологическом исследовании обнаруживается
острая воспалительная реакция, характеризующаяся инфильтрацией клеток и
скоплением эозинофилов в криптах. В типичных случаях у пациентов с колитом
имеются следующие клинические симптомы: диарея, тенезмы, схваткообразные
боли в животе и, иногда, примесь крови в кале.
6. Каково течение острого
радиационного поражения кишки и как его лечить?
Острое радиационное поражение
кишки является полностью обратимым, как макроскопически, так и гистологически,
без проведения специального лечения. Также поражения могут заживать, несмотря
на продолжающееся облучение, однако если повреждения достаточно выраженные,
необходимо прекратить лечение, по крайней мере временно. Лечение радиационного
колита носит симптоматический характер и включает применение антидиарейных
и антихолинергических средств. При лечении острого радиационного колита
редко возникает необходимость в применении противовоспалительных препаратов.
7. Вызывает ли терапевтическое
радиационное облучение развитие каких-либо отдаленных эффектов, возникающих
по истечении острого периода?
В период от 6 мес до 30 лет
после окончания лучевой терапии в любой момент, а в среднем через 2 года,
у пациентов могут появиться симптомы, вызванные радиационным облучением.
По данным различных авторов, частота возникновения радиационного колита
составляет от 2-10 до 20 %. Так как в большинстве случаев терапевтическое
радиационное облучение проводится в области малого таза, наиболее часто
поражается ректосигмоидный отдел кишки, хотя встречается также и радиационное
поражение тонкой кишки, в результате чего развивается воспаление или образуются
стриктуры кишки. Больные предъявляют жалобы на кровянистый стул, диарею
или запоры (или одновременно и .то и другое), а также боли в животе или
в области прямой кишки. Наиболее тяжелыми осложнениями являются массивные
кровотечения, развитие выраженных стриктур и образование свищей между петлями
кишки и другими органами, например влагалищем.
8. Существуют ли какие-нибудь
факторы, предрасполагающие к развитию радиационного колита после лучевой
терапии?
Гипертензия. Воспалительные
заболевания органов малого таза. Сахарный диабет. Сопутствующая химиотерапия.
Астеническое телосложение. Наличие в анамнезе хирургических вмешательств
на органах брюшной полости или малого таза.
Длительность радиационного
облучения и наличие желчи и секрета поджелудочной железы в тонкой кишке
могут повышать вероятность развития повреждения кишки. Представляет интерес
тот факт, что развитие острого радиационного повреждения кишки не коррелирует
с развитием хронического радиационного повреждения.
9. Каковы патофизиологические
механизмы развития синдрома радиационного повреждения кишки в отдаленном
периоде после лучевой терапии?
Согласно современным представлениям
повреждение кишки в отдаленном периоде после лучевой терапии связано с
развитием эндартериита. Поражаются, как правило, все слои кишечной стенки,
включая серозную оболочку. При этом сосудистые стенки гиалинизируются,
в артериях и венах образуются тромбы. Эти тромбозы приводят к развитию
относительной ишемии или тканевой гипоксии, что проявляется утолщением
серозной оболочки, развитием фиброза мышечного слоя и утолщением слизистой
оболочки стенки кишки, а также атрофией и изъязвлением слизистой оболочки.
В большинстве случаев обнаруживают телеангиэктазии. При повреждении значительного
участка тонкой кишки, особенно терминального отдела подвздошной кишки,
может развиваться синдром мальнутриции питания. У пациентов может нарушаться
двигательная активность тонкой кишки и уменьшаться интенсивность деятельности
мигрирующих моторных комплексов. В тяжелых случаях может развиваться синдром
псевдообструкции кишки.
10. Как диагностируется
радиационное повреждение кишки, развившееся в отдаленном периоде после
проведения лучевой терапии?
Тщательное клиническое обследование
(при наличии лучевой терапии в анамнезе) при исключении других причин обычно
позволяет поставить этот диагноз. Во время ирри-госкопии при этом могут
выявляться следующие изменения: уменьшение или отсутствие гаустраций, сглаживание
поверхности слизистой оболочки, сужение просвета кишки, изъязвление и образование
свищей в пораженных сегментах кишки. Эндоскопическая картина обычно характеризуется
различными сочетаниями изъязвления, воспалительных изменений, атрофии слизистой
оболочки, сужения просвета кишки и телеангиэктазий. У пациентов с предполагаемым
радиационным повреждением толстой кишки во время эндоскопического исследования
производится биопсия слизистой оболочки, но ее морфологическое исследование
не имеет диагностической ценности, так как поверхностные изменения при
этом носят неспецифический характер.
11. Как лечить отсроченное
радиационное повреждение кишки, развившееся в отдаленном периоде после
лучевой терапии?
В таких случаях лечение следует
начинать с проведения симптоматической терапии, которая включает применение
препаратов, увеличивающих объем каловых масс, и антихолинергических препаратов
в зависимости от первичных симптомов. При определенной локализации и значительной
протяженности повреждений необходимо корректировать недостаточность питания.
Отмечено, что применение препаратов, содержащих 5-аминосалициловую кислоту
(5-АСК), таких как сульфасалазин, дает хороший эффект в лечении воспалительных
поражений слизистой оболочки, однако эффективность этих препаратов увеличивается
после системного или местного применения стероидных гормонов. Если у пациентов
имеются признаки частичной кишечной непроходимости, снижение двигательной
активности кишки или кишечные свищи, может возникнуть необходимость в проведении
лечения, направленного на подавление избыточного роста кишечной микрофлоры.
При развитии кровотечения
из телеангиэктазий, которое не останавливается при использовании медикаментозных
препаратов, необходимо применение более инвазив-ных методов с использованием
эндоскопической коагуляции сосудов лазером Nd-YAG. Хотя остановка кровотечения
лазерной коагуляцией требует достаточно длительного времени, при этом уменьшается
количество гемотрансфузий, необходимых пациенту. При развитии осложнений
можно выполнять хирургическое вмешательство, но оно связано с большими
техническими трудностями, поскольку радиационное повреждение кишки часто
сопровождается развитием выраженного спаечного процесса в брюшной полости.
При наложении анастомозов на измененную стенку кишки нередко развивается
их несостоятельность. В конечном итоге, при учете всех этих проблем, предпочтительнее
выполнять либо наложение анастомозов, либо наложение противоестественного
заднего прохода, чем радикальные вмешательства.
12. При каких условиях
можно заподозрить диагноз микроскопического или кол-лагенозного колита?
Как правило, микроскопический
или коллагенозный колит обнаруживают у женщин среднего или пожилого возраста.
В анамнезе у них имеется диарея, которая бывает, как правило, объемная
и водянистая, возникает обычно в ночное время и носит интермиттирующий
характер. У пациентов снижается масса тела, хотя синдром маль-абсорбции
у них не развивается. При исследовании кала отсутствует осмотический провал.
Также у этих пациентов может выявляться повышение скорости оседания эритроцитов
(СОЭ), чаще возникают артриты, сахарный диабет и тиреоидит. Клинические
симптомы заболевания могут существовать в течение нескольких лет до установления
правильного диагноза. Среди пациентов с коллагенозным колитом в значительной
степени преобладают женщины.
13. Как можно установить
диагноз микроскопического или коллагенозного колита?
У пациентов с микроскопическим
или коллагенозным колитом и при эндоскопическом, и при рентгеноконтрастном
исследовании не выявляется никаких изменений ни в тонкой, ни в толстой
кишке. Для постановки точного диагноза необходимо проводить биопсию слизистой
оболочки. Обычно при этом обнаруживается лимфоцитар-ная инфильтрация слизистой
оболочки ободочной кишки, однако характерным, но не всегда обнаруживаемым
признаком как язвенного, так и острого самоограничивающегося колита является
внутриэпителиальная инфильтрация лимфоцитами. Такая инфильтрация сопровождается
уплощением или уменьшением площади поверхности эпителиальных клеток. Кроме
того, деформированные или воспаленные крипты, которые обнаруживаются при
язвенном колите, при микроскопическом или коллаге-нозном колите отсутствуют.
Они также могут отсутствовать и при остром самоограничивающемся колите.
Не наблюдается и истощения бокаловидных клеток, часть воспалительного инфильтрата
может быть представлена эозинофилами. При коллаге-нозном колите определяются
субэпителиальные отложения тяжей коллагена размером > 15 мкм (см. рисунок
ниже).
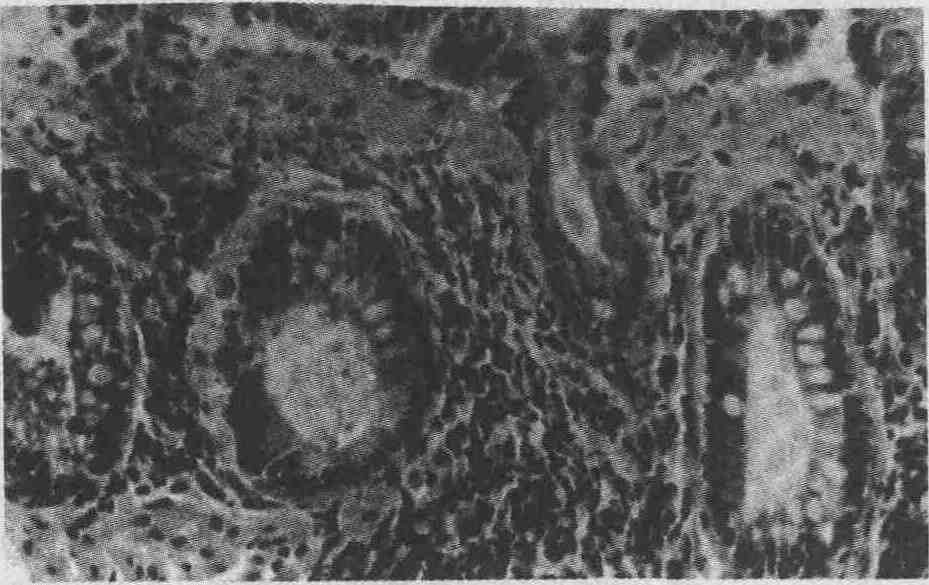
На микрофотографии изображены субэпителиальные
отложения тяжей коллагена, повреждение и разъединение клеток эпителия и
лимфоцитарная инфильтрация слизистой оболочки у пациента с коллагенозным
колитом
Микроскопические изменения
при этих двух заболеваниях очень сходны, за исключением отложения тяжей
коллагена. Было высказано предположение, что эти два заболевания являются
двумя проявлениями одного и того же состояния, так как в описанных случаях
коллагеновый компонент возникал и развивался, в то время как воспалительный
компонент оставался неизменным. Это заболевание часто распространяется
небольшими участками (островками), поражая любой участок ободочной кишки
или терминального отдела подвздошной кишки. Таким образом, нельзя абсолютно
точно поставить диагноз до тех пор, пока не будет выполнена колоноскопия
с мультицентричным забором ткани для гистологического исследования.
14. Почему у пациентов
с микроскопическим или коллагенозным колитом развивается диарея?
Установлено, что у пациентов
с микроскопическим или коллагенозным колитом нарушено всасывание воды и
электролитов в толстой кишке, что предположительно и является причиной
возникновения водянистой диареи в большом количестве случаев.
15. Что является причиной
развития микроскопического или коллагенозного колита?
Предполагается, что причинами
развития микроскопического или коллагенового колита являются бактериальные
цитотоксины и нестероидные противовоспалительные средства, но это предположение
не вполне убедительно. Также в патогенезе этих заболеваний может участвовать
аутоиммунный механизм, что вызывает ассоциацию с другими аутоиммунными
заболеваниями.
16. Какова тактика лечения
пациентов с микроскопическим или коллагенозным колитом?
Естественный анамнез и течение
этих заболеваний неизвестны. Описаны случаи эффективного применения многих
лекарственных препаратов (октреотида, клонидина, сульфасалазина, метронидазола,
лоперамида, стероидных гормонов и хинакрина), однако контролируемых исследований
эффективности лечения до настоящего времени не проведено. Начинать лечение
пациентов с микроскопическим или коллагенозным колитом рекомендуется с
препаратов, содержащих 5-аминосалициловую кислоту. Эти препараты доставляют
действующий компонент к пораженной части ободочной или тонкой кишки. Если
такая тактика оказывается неэффективной, к лечению добавляют или полностью
переходят на системное введение стероидных гормонов, что часто дает хороший
эффект. В связи с частым диффузным, или "пятнистым", распространением этих
заболеваний нет смысла предпринимать попытки местного лечения с помощью
клизм. Было высказано предположение, что микроскопический колит лучше поддается
терапии, чем коллагенозный, но в обоих случаях очень трудно бывает достигать
длительной ремиссии, и после успешного проведения курса лечения часто возникают
рецидивы.
17. Дайте определение
понятию "псевдомембранозный колит" (ПМК).
Псевдомембранозный колит
является одним из нескольких проявлений диареи, связанной с приемом антибиотиков,
вызванной токсином Clostridium difficile. Почти у 20 % больных с
диареей после применения антибиотиков из каловых масс удается выделить
С.
difficile, а если диарея сочетается с колитом, то частота выявления
возбудителя увеличивается до 75 %. Если у пациентов при этом имеются и
распространенные псевдомембранозные поражения ободочной кишки, то частота
выявления С. difficile приближается к 100 %. Развитие псевдомембран
на слизистой оболочке ободочной кишки при псевдомембранозном колите определяется
воздействием эндотоксина А, выделяемого патогенным штаммом С. difficile.
18. Что такое псевдомембраны?
Отличительным признаком псевдомембранозного
колита является наличие чешуек желтого цвета на слизистой оболочке ободочной
кишки — от небольших чешуек в несколько миллиметров до больших, покрывающих
площадь в несколько сантиметров. Эти чешуйки, которые представляют собой
скопления фибрина, слизи и клеток, участвующих в воспалении, и называются
псевдомембранами.
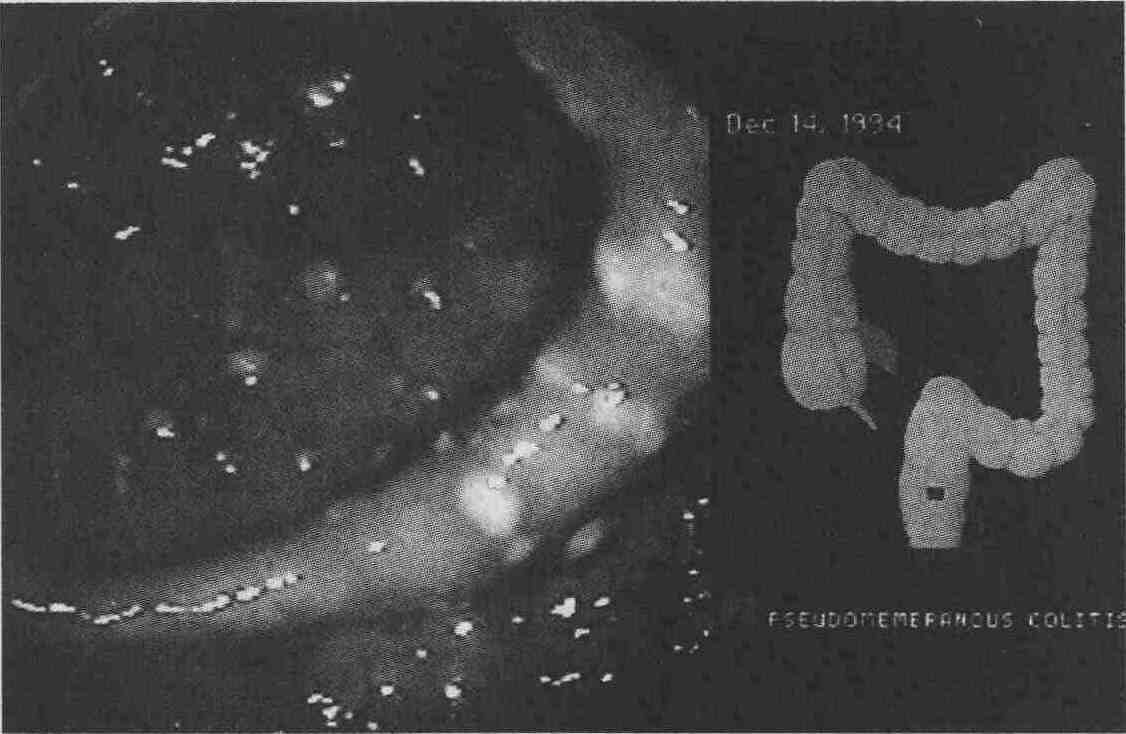
Эндоскопическая картина типичного псевдомембранозного
поражения прямой кишки у пациента с антибиотикоассоциированной диареей,
вызванной С. difficile
На микроскопическом уровне
можно установить, что воспалительный экссудат выделяется из эпителиальных
желез. Обычно между пораженными участками слизистая оболочка кишки не изменена,
но и она иногда может воспаляться. Обычно в первую очередь поражается прямая
кишка, и поэтому поражения легко выявляются при сигмоидоскопии (ректороманоскопии).
Однако почти у 10 % пациентов с псевдомемб-ранозным колитом типичные псевдомембраны
локализуются в более проксимальных отделах кишки и не могут быть обнаружены
при проведении сигмоидоскопии гибким эндоскопом.

Микрофотография псевдомембраны у пациента
с псевдомембранозным колитом. Обратите внимание на то, что экссудат выделяется
из эпителиальных желез; рядом расположенные железы выглядят абсолютно нормальными
19. Как можно поставить
диагноз псевдомембранозного колита?
Наличие токсинпродуцирующего
штамма Clostridium difficile в кале можно установить по присутствию
в нем цитотоксина В или при определении антител к эндотоксину А. При бактериальном
посеве кала цитотоксин В вызывает повреждение и нарушение целостности клеток,
однако этот эффект блокируется специфическими антителами к цитотоксину
В. Если при бактериальном посеве ультрафильтрата каловых масс развивается
повреждение клеток, следует предположить, что диарея вызвана С. difficile.
При
проведении повторяющихся тестов для определения специфических антител к
цитотоксину В этот эффект блокируется, что является подтверждением диагноза.
Этот метод достаточно специфичен и чувствителен, но дорог, и его выполнение
требует значительного времени (для подтверждения диагноза необходимо по
меньшей мере 48 ч). Более быстрым, но менее точным методом выявления С.
difficile является тест с латекс-агглютинацией, с помощью которого
определяют наличие эндотоксина А — патогенетического эндотоксина, выделяемого
С.
difficile. Необходимо выполнить посев кала на специальную среду для
выявления С. difficile, однако этот микроорганизм сложно культивировать
и не все его штаммы вырабатывают эндотоксин.
20. Как и почему у людей
развивается псевдомембранозный колит?
Обычно заражение Clostridium
difficile происходит в стационаре при контакте с персоналом и загрязненными
поверхностями хирургических инструментов, но некоторые пациенты являются
носителями этого микроорганизма. Когда нормальная микрофлора желудочно-кишечного
тракта поражается при использовании антибиотиков широкого спектра действия,
особенно агрессивных в отношении нормальной флоры, создаются условия для
пролиферации С. difficile и повреждения слизистой оболочки ободочной
кишки вырабатываемыми этим возбудителем эндотоксинами. Наилучшим способом
предотвратить внутригоспитальное распространение инфекции является использование
перчаток и специальных костюмов, тщательная санитарная обработка белья
и стерилизация всех инструментов (от термометров до эндоскопов), которые
вводятся в прямую кишку пациентов. Описано также развитие псевдомембранозного
колита после применения химиотерапевтических средств у лиц, не принимавших
антибиотики.
21. Применение каких антибиотиков сопровождается
развитием псевдомембранозного колита?
Антибиотики, применение которых
связано с развитием псевдомембранозного колита
|
ЧАСТО ВЫЗЫВАЮТ
РАЗВИТИЕ ПСЕВДОМЕМ-
БРАНОЗНОГО КОЛИТА
|
РЕЖЕ ВЫЗЫВАЮТ
РАЗВИТИЕ ПСЕВДОМЕМ-
БРАНОЗНОГО КОЛИТА
|
РЕДКО ВЫЗЫВАЮТ
РАЗВИТИЕ ПСЕВДОМЕМ-
БРАНОЗНОГО КОЛИТА
|
|
|
Ампициллин
Амоксициллин Клиндамицин Цефалоспорины
|
Сульфонамиды
Эритромицин Тетрациклины Хлорамфеникол Триметоприм Хинолоны
|
Аминогликозиды
Метронидазол Ванкомицин Рифампин Бацитрацин
|
|
22. Каковы типичные клинические проявления
псевдомембранозного колита?
У пациентов с антибиотикоассоциированной
диареей и колитом, вызванным не Clostridium difficile, клинические
проявления заболевания гораздо менее выраженные, чем у пациентов с типичным
псевдомембранозным колитом. У пациентов с псевдо-мембранозным колитом наблюдаются
диарея средней степени выраженности или выраженная, часто с примесью крови,
схваткообразные боли в животе, общее недомогание и невысокая температура
тела. Часто при пальпации живота определяется болезненность, особенно в
области ободочной кишки. В запущенных случаях при псевдо-мембранозном колите
может развиваться молниеносный, угрожающий жизни колит. У таких пациентов
имеются выраженные боли в животе, увеличение частоты сердечных сокращений,
лихорадка и летаргическое состояние. Ободочная кишка при этом значительно
растянута и велик риск развития перфорации (развивается токсический мегаколон).
Утолщение стенок кишки можно установить по наличию признака "отпечатков
большого пальца" на рентгенограммах живота. При псевдомембранозном колите
в большинстве случаев выявляется лейкоцитоз. У пациентов пожилого возраста
сложно поставить диагноз, основываясь только на клинических проявлениях
заболевания, так как у них может не развиваться лихорадка или лейкоцитоз,
болевой синдром может быть слабо выражен, по крайней мере в начале заболевания,
псевдо-мембранозный колит может развиваться в сроки от нескольких дней
до 4 нед от начала применения антибиотиков.
23. Какие особенности
имеются при неонатальном поражении Clostridium difficile?
Частота носительства С.
difficile у плодов в неонатальном периоде достигает 80 %, причем у
многих плодов токсинпродуцирующие штаммы возбудителя. Считается, что плод
в неонатальном периоде резистентен к развитию псевдомембранозного колита
в связи с недостаточным содержанием на колоноцитах рецепторов, необходимых
для фиксации токсинов и последовательного развития их повреждающего действия.
Эти рецепторы появляются только после первого года жизни ребенка.
24. Как необходимо лечить пациентов
с псевдомембранозным колитом?
При легком течении диареи,
вызванной Clostridium difficile, показаны выжидательная тактика
и отмена антибиотикотерапии. Лечение истинного псевдомембранозно-го колита
включает прекращение, если это возможно, проводимой антибиотикотерапии
и назначение метронидазола в дозе 250 мг 4 раза в день, внутрь или внутривенно,
если пациент не может принимать пероральные формы препаратов. Альтернативным
методом является применение ванкомицина в дозе 125 мг 4 раза в день внутрь
(внутривенное введение этого препарата неэффективно). Можно применять и
более высокие дозы ванкомицина, но этот препарат очень дорог и считается,
что минимальная эффективная доза составляет 125 мг. Хороший эффект может
быть от применения холестирамина в дозе 4 мг 3 раза в день или колестипола
в дозе 5 мг 3 раза в день в качестве монотерапии в случаях легкого течения
или в качестве адъюванта при резис-тентном или рецидивирующем течении псевдомембранозного
колита. Механизм действия холестирамина и холестинола заключается в том,
что эти препараты связывают токсины до того, как они свяжутся с рецепторами
на поверхности энтероцита. Применение бацитрацина в дозе 2500 ЕД 4 раза
в день несколько менее эффективно и сопровождается большей частотой развития
рецидивов заболевания. Применение рифампина в дозе 300 мг 2 раза в день
может быть эффективно при рецидивах псевдомембранозного колита. Лечение
препаратами, содержащими Lactobacillus или Saccharomyces boulardii,
считается
хорошим дополнением к антибиотикотерапии и применяется преимущественно
при рецидивах псевдомембранозного колита.