Глава
42 Бактериальные (септические) артриты
William R Gilhland.MD
Глава
43 Болезнь Лайма
John Keithjenkms, M D
Глава
44 Поражение суставов и костей микобактериями и грибами
William R Gilhland.MD
Глава
45 Вирусные артриты
Cynthia Rubio.MD
Глава
46 Ревматические симптомы и синдромы, ассоциированные с ВИЧ-инфекцией
DanielF Battafarano,
D 0
Глава
47 Болезнь Уиппла
Cynthia Rubio, M D
Глава
48 Острая ревматическая лихорадка (ревматизм)
Cynthia Rubio, M D
VII. Артриты, вызываемые
инфекционными агентами
Как для возникновения ссоры нужны
двое, так и для развития заболевания — двое микроб и его хозяин
Чарльз В Чапин (1856-194
ГЛАВА 42. БАКТЕРИАЛЬНЫЕ
(СЕПТИЧЕСКИЕ) АРТРИТЫ
William R Gill/land, M.D.
1. Как провести дифференциальную
диагностику между гонококковым и негоно кокковым артритом?
|
|
|
|
|
|
|
ГОНОКОККОВЫЙ
АРТРИТ
|
НЕГОНОКОККОВЫЙ
АРТРИТ
|
|
|
Кто болеет
артритом
|
Молодые здоровые
взрослые люди
|
Маленькие
дети и лица пожилого воз раста с ослабленным иммунитетом
|
|
|
Клинические
особенности
|
Мигрирующий
полиартрит/ артралгии
|
Моноартрит
|
|
|
Тендосиновит
|
Часто
|
Редко
|
|
|
Дерматит
|
Часто
|
Редко
|
|
|
Выявление
возбудителя в синовиальной жидкости (посевы)
|
< 25 %
|
>95%
|
|
|
Выявление
возбудителя в крови (посевы)
|
Редко
|
40-50 %
|
|
|
Прогноз
|
Благоприятный
в > 95 % случаев
|
Неблагоприятный
в 30-50 % случаев
|
|
|
|
|
|
|
2. Какие клинические проявления
характерны для негонококкового септическо го артрита?
В типичных случаях наблюдается
внезапное начало, появляются острая боль и отеч ность пораженного сустава
У большинства больных артрит возникает на фоне како го-то тяжелого заболевания
и лихорадки У пациентов с бактериемией наблюдаются сильные ознобы
3. Как микроорганизмы,
вызывающие бактериальные артриты, проникают в синовиальную оболочку суставов?
• Гематогенно из отдаленных
очагов инфекции
• Диссеминация бактерий из
расположенных рядом очагов остеомиелита (осо бенно часто у детей)
• Лимфогенное распространение
из близлежащих к суставу очагов инфекции
• Ятрогенное инфицирование
при проведении артроцентеза или артроскопии
• Проникающая травма (шипами
растений или другими загрязненными предметами)
4. Перечислите факторы, предрасполагающие
к развитию бактериального артрита.
Нарушение иммунной защиты
организма
Злокачественные новообразования
Пожилой возраст
Тяжелые хронические заболевания
(например, диабет, цирроз печени, хроническая почечная недостаточность)
Прием иммуносупрессивных
препаратов (например, глюкокортикоидов, цито-
статиков) Непосредственное
проникновение возбудителя
Внутривенное введение препаратов;
колотые раны; инвазивные процедуры Повреждение суставов
Протезированные суставы
Хронические артриты (например,
ревматоидный артрит, гемартроз, остеоартрит) Нарушение фагоцитоза
Недостаточность комплемента;
нарушение хемотаксиса
5. Какие суставы чаще всего
поражаются при негонококковом бактериальном артрите?
|
|
|
|
|
Коленный
|
55%
|
|
|
Тазобедренный
|
11%
|
|
|
Голеностопный
|
8%
|
|
|
Плечевой
|
8%
|
|
|
Лучезапястный
|
7%
|
|
|
Локтевой
|
6%
|
|
|
Другие
|
5%
|
|
|
Полиартрит
|
12%
|
|
|
|
|
|
6. Какие бактерии вызывают
негонококковые септические артриты?
|
|
|
|
|
Staphylococcus
aureus (3-Гемолитические стрептококки Грамотрицательные бактерии Streptococcus
pneumonias Полимикробная флора
|
61%
15% 17% 3% 4%
|
|
|
|
|
|
7. Как за последние десятилетия
изменился состав возбудителей бактериальных артритов?
Чаще стали обнаруживать грамотрицательные
палочки, стрептококки (не принадлежащие к группе А) и анаэробные бактерии.
Роль пневмококков как возбудителей артрита снижается.
8. Какие микроорганизмы наиболее
часто вызывают септические артриты у детей?
Данные различных исследований
существенно отличаются, однако в определенных возрастных группах артриты
чаще всего вызываются следующими возбудителями: Новорожденные
Staphylococcus aureus
(госпитальная
инфекция)
Стрептококки (от бактерионосителей)
Грамотрицательные бактерии
|
|
|
|
|
Возраст
до 2 лет
Haemophilus influenzae
Staphylococcus aureus
|
Возраст
старше 2 лет
Staphylococcus aureus
Streptococcus pyogenes
|
|
|
|
|
|
9. Какими микроорганизмами
вызываются септические артриты на фоне определенных заболеваний?
Ревматоидный артрит: Алкоголизм/цирроз
печени:
Злокачественные новообразования:
Сахарный диабет:
Наркомания:
Укусы собак или кошек: Гемоглобинопатии:
Употребление некипяченого
молока и других молочных продуктов:
Staphylococcus aureus.
грамотрицательные
палочки; Streptococcus pneumoniae. грамотрицательные палочки, грамотрицательные
палочки; грамположительные кокки. Pseudomonas aeruginosa; Serratia marcescens;
Staphylococcus aureus. Pasteurella multocida. Streptococcus pneumoniae;
Salmonella spp. Brucella spp.
10. Какую помощь в диагностике
негонококкового бактериального артрита оказывает исследование синовиальной
жидкости и ее посев на флору?
Диагноз септического артрита
устанавливается при обнаружении в синовиальной жидкости, полученной при
артроцентезе, бактерий (при окрашивании мазков по Гра-му или посеве). Наиболее
важны для диагностики посев синовиальной жидкости, окрашивание по Граму
и подсчет лейкоцитов.
Лабораторные исследования при негонококковом
септическом артрите
|
|
|
|
|
|
ИССЛЕДОВАНИЕ
|
ОСОБЕННОСТИ
ПРОВЕДЕНИЯ И ОЦЕНКИ
|
ДИАГНОСТИЧЕСКАЯ
ЦЕННОСТЬ
|
|
|
Посев синовиальной
жидкости
|
Производить
посев на среды необходимо немедленно, у постели больного
|
При негонококковом
артрите возбудитель высевается почти в 1 00 % случаев
|
|
|
Окрашивание
мазков по Граму
|
Можно увеличить
эффективность исследования путем предварительного центрифугирования синовиальной
жидкости
|
75 % при
инфицировании грам-положительными кокками, 50 % — грамотрицательными палочками
|
|
|
Подсчет лейкоцитов
|
Обычно >
50 000/мм3, часто более 100 000/мм3 (> 85 % нейтрофилов)
|
Уровень цитоза
часто превышает тот, который может наблюдаться при других воспалительных
заболеваниях (подагра, РА1, синдром Рейтера)
|
|
|
Глюкоза
|
< 50 %
от концентрации глюкозы в крови
|
Диагностически
важно, если выявляется
|
|
|
Обнаружение
антигенов клеточной стенки бактерий
|
Иммуноэлектрофорез
с подсчетом титра или подобный тест
|
Только при
артрите, вызванном Н. influenzae и S. pneumoniae
|
|
|
|
|
|
|
1 РА — ревматоидный артрит.
Помните! Только у
40-50 % больных бактериальным артритом наблюдается лейкоцитоз в синовиальной
жидкости, превышающий 100 000 /мм3. Поэтому нельзя исключить
инфицирование сустава, даже если в синовиальной жидкости уровень лейкоцитов
не соответствует "классическому" при бактериальном артрите.
11. Какие лабораторные
исследования крови следует выполнить для диагностики бактериального артрита?
Наибольшую ценность для диагностики
представляют посевы крови; при негонококковом бактериальном артрите возбудитель
в крови обнаруживается в 50 % случаев. У большинства больных наблюдаются
лейкоцитоз и повышение СОЭ, однако эти показатели неспецифичны.
12. Какую роль в диагностике
бактериальных артритов играет обзорная рентгенография?
Рентгенографическое исследование
необходимо провести в числе первых мероприятий для исключения сопутствующего
остеомиелита и установления последующей тактики обследования и лечения
пациента. Однако нужно помнить, что появление отчетливых изменений на рентгенограмме
при бактериальном артрите наблюдается лишь через несколько дней (до 2 нед)
от начала заболевания.
13. Как легче запомнить рентгенографические
и/или патологические признаки
бактериального артрита?
Запомните сочетание A-B-C-D-E-S.
|
|
|
|
|
|
|
ИЗМЕНЕНИЯ
НА РЕНТГЕНОГРАММЕ
|
СООТВЕТСТВУЮЩИЕ
ИМ ПАТОЛОГИЧЕСКИЕ ПРОЦЕССЫ
|
|
|
А
|
Костный анкилоз
(ankylosis)
|
Фиброзный
или костный анкилоз
|
|
|
В
|
Остеопороз
|
Увеличение
кровотока (blood flow)
|
|
|
С
|
Сужение суставной
щели
|
Деструкция
хряща (cartilage) паннусом
|
|
|
D
|
Деформация
(deformity) сустава
|
Результат
полного разрушения суставных поверхностей
|
|
|
Е
|
Костные эрозии
(erosions)
|
Деструкция
костной ткани паннусом
|
|
|
S
|
Внутрисуставной
выпот (первый признак артрита), припухлость (swelling) в области сустава
|
Увеличение
продукции синовиальной жидкости клетками синовиальной мембраны (воспалительный
отек)
|
|
|
|
|
|
|
14. Какую роль в диагностике
бактериальных артритов играют другие методы лучевой диагностики?
Применение других методов
лучевой диагностики особенно важно в тех случаях, когда исследуемый сустав
расположен глубоко в тканях или его сложно пропальпи-ровать (например,
тазобедренные суставы, крестцово-подвздошные и грудино-клю-чичные сочленения).
Кроме того, использование этих методов позволяет выявить изменения, характерные
для бактериального артрита, на ранних стадиях, когда на обзорной рентгенограмме
никаких патологических признаков еще не обнаруживается.
|
|
|
|
|
Методы лучевой
диагностики, применяющиеся при бактериальных артритах
|
|
|
ИССЛЕДОВАНИЕ
|
ПРЕИМУЩЕСТВА
МЕТОДА
|
|
|
Радиоизотопное
сканирование костной ткани с технецием
|
Как правило,
изменения выявляются уже в первые 24-48 ч от начала заболевания, но они
неспецифичны для диагностики бактериального синовита
|
|
|
Радиоизотопное
сканирование с галлием
|
Дает более
специфичные результаты, чем сканирование костной ткани с технецием, но
это менее чувствительное исследование. Метод особенно успешно применяется
в детском возрасте, когда возникают трудности в выявлении патологии в зонах
роста
|
|
|
Радиоизотопное
сканирование с индием
|
Менее чувствительное
исследование, чем сканирование костной ткани с технецием, но более специфичное,
так как метод основан на присоединении изотопа к лейкоцитам, которые мигрируют
в очаг воспаления. Особую ценность метод приобретает при обследовании протезированных
суставов
|
|
|
Компьютерная
томография (КГ)
|
На компьютерных
томограммах изменения костной ткани, например эрозии, выявляются значительно
раньше, чем на обзорных рентгенограммах. В первую очередь метод КГ применяется
для обследования крестцово-подвздошных и грудино-ключичных сочленений
|
|
|
Магнитно-
резонансное исследование (МРИ)
|
С помощью
МРИ можно на ранних стадиях выявить отек мягких тканей и выпот в полость
сустава, а также остеомиелит
|
|
|
|
|
|
15. Как лечить негонококковый
бактериальный артрит?
• Предполагать наличие бактериального
артрита у лиц, которые предрасположены к его развитию.
• Выбрать эффективный антибиотик
в зависимости от возраста больного, клинической картины заболевания и результатов
окрашивания синовиальной жидкости по Граму.
• Адекватно дренировать суставную
полость (иногда несколько раз в день) методом закрытой аспирации через
иглу, если нет показаний к открытому или артроскопическому дренированию.
Каждый раз необходимо проводить подсчет лейкоцитов, окрашивание по Граму
и делать посевы синовиальной жидкости, чтобы убедиться в эффективности
применяемой терапии.
• Дополнительно к основной
терапии назначить аналгетики.
• Применять методы лечебной
физкультуры:
— иммобилизация сустава в
первые 1-2 дня;
— пассивные движения в суставе
с 3-го дня болезни;
— нагрузка и/или активные
движения в суставе после исчезновения болей в суставе.
16. Перечислите абсолютные
показания к проведению открытого хирургического дренирования инфицированного
сустава.
• Инфицирование тазобедренного
и, возможно, плечевого сустава.
• Остеомиелит позвонков,
сопровождающийся сдавлением спинного мозга.
• Анатомические особенности,
затрудняющие дренирование сустава (например, грудино-ключичное сочленение).
• Невозможность удалить гной
при закрытом дренировании через иглу вследствие повышенной вязкости гнойного
содержимого или спаечного процесса в полости сустава.
• Неэффективность закрытой
аспирации (персистенция возбудителя или отсутствие снижения лейкоцитоза
в синовиальной жидкости).
• Протезированные суставы.
• Сопутствующий остеомиелит,
требующий проведения хирургического дренирования.
• Артрит, развившийся вследствие
попадания инородного тела в суставную полость.
• Позднее начало терапии
(более 7 дней).
17. Какие антибиотики
следует выбрать? Как долго следует лечить негонококковый бактериальный
артрит?
Лечение антибиотиками следует
начинать после получения результатов бактериологического анализа, поскольку
выбор препарата зависит от возбудителя и клинической ситуации. Сперва вводят
антибиотики в течение как минимум 2 нед парентерально с последующим пероральным
их приемом в течение еще 2 -6 нед. Продолжительность терапии зависит от
изменения состояния больного в ответ на проводимое лечение.
Антибиотикотерапия негонококковых
бактериальных артритов
|
|
|
|
|
|
ВОЗБУДИТЕЛЬ
АРТРИТА
|
ПРЕПАРАТ
ВЫБОРА
|
ПРЕПАРАТЫ
РЕЗЕРВА
|
|
|
Staphylococcus
aureus
|
Нафциллин
|
Цефазолин
Ванкомицин Клиндамицин
|
|
|
S. aureus,
устойчивые
к метициллину
|
Ванкомицин
|
—
|
|
|
Streptococcus
pyogenes или S. pneumoniae
|
Пенициллин
|
Цефазолин
Ванкомицин Клиндамицин
|
|
|
Enterococcus
|
Ампициллин
и гентамицин
|
Ванкомицин
и препараты ряда аминогликозидов
|
|
|
Haemophilus
influenzae
|
Ампициллин
|
Цефалоспорины
третьего поколения Цефуроксим Хлорамфеникол
|
|
|
Enterobactenaceae
|
Цефалоспорин
третьего поколения
|
Имипенем
Азтреонам Ампициллин Препарат ряда аминогликозидов (в комбинации)
|
|
|
Pseudomonas
|
Препараты
ряда амино-гликозидов и препараты пенициллинового ряда, действующие на
псевдомонады
|
Препарат
ряда аминогликозидов и цефтазидим, имипенем или азтреонам
|
|
|
|
|
|
|
18. Каков прогноз у больных
с негонококковым бактериальным артритом?
Несмотря на совершенствование
методов дренирования и появление новых антибиотиков, негонококковый бактериальный
артрит остается серьезным заболеванием, смертность при котором составляет
5-15 %. У большинства пациентов артрит возникает на фоне какого-либо хронического
истощающего заболевания, которое также влияет на смертность больных. Более
чем у 30 % лиц, перенесших бактериальный артрит, наблюдаются остаточные
явления (боли или ограничение движения в суставе).
19. Перечислите неблагоприятные
прогностические факторы при негонококковом бактериальном артрите.
Ревматоидный артрит Бактериальный
полиартрит Выявление возбудителя в крови Пожилой возраст
Поздняя диагностика Иммуносупрессивная
терапия Обнаружение грамотрицательной флоры в синовиальной жидкости
20. Перечислите характерные
отличия бактериального артрита у детей.
• Зная возраст ребенка, можно
предположить, какой микроорганизм вызвал развитие артрита.
• Артрит нередко возникает
на фоне текущего остеомиелита.
• У детей чаще поражается
тазобедренный сустав.
21. Расскажите о наиболее
важных аспектах бактериального инфицирования суставов на фоне ревматоидного
артрита.
Уже имеющееся повреждение
суставов и прием иммуносупрессивных препаратов, возможно, повышают
риск возникновения бактериального артрита у страдающих РА. Как правило,
бактериальный артрит развивается у больных с длительно текущим серопозитивным
заболеванием, выраженными деформациями и нарушением функции суставов, а
также у принимавших гормоны. К сожалению, на фоне гормональной терапии
симптомы, характерные для бактериального артрита, могут притупляться, и
присоединение инфекции ошибочно рассматривается как очередная "атака" РА.
В 90 % случаев выявляются грамположительные микроорганизмы, чаще
всего Staphylococcus aureus. Иногда наблюдаются поражения редко
встречающимися микроорганизмами и полимикробная инфекция.
Наиболее важная особенность
бактериального артрита, протекающего на фоне РА,— неблагоприятный прогноз.
Смертность
достигает 25 %, и только у половины из числа больных, перенесших
бактериальный артрит, функция сустава остается такой же, как и до присоединения
инфекции.
22. Существуют ли особенности
в течении бактериального артрита у лиц, вводящих наркотики внутривенно?
1. Более высокая частота
обнаружения грамотрицательных микроорганизмов, особенно Pseudomonas
и
Serratia.
2. Бактериальный артрит
характеризуется более постепенным началом и более длительным течением заболевания.
3. Чаще поражаются кости
туловища (особенно поясничные позвонки, крестцово-подвздошные сочленения,
лонное сращение, седалищная кость и соединения ребер с грудиной).
23. Каковы частота и факторы
риска поражения протезированных суставов?
В целом присоединение инфекции
после полного протезирования сустава наблюдается примерно в 1 % случаев.
К
факторам риска относятся иммунодефицитное состояние, ревматоидный артрит,
повторные операции на суставе, длительное по времени оперативное вмешательство
и протезирование поверхностно расположенных суставов (например локтевого,
плечевого, голеностопного).
24. Какие симптомы свидетельствуют
об инфицировании протезированного сустава?
Начало заболевания в зависимости
от вирулентности микроорганизма может быть постепенным или острым. Появляются
боль (95 %), лихорадка (43 %), припухлость сустава (38 %) и отток гнойного
отделяемого по дренажу (32 %). Боль, симптомы локального воспаления и рентгенографические
признаки разрушения костной ткани вблизи протеза всегда свидетельствуют
об инфицировании сустава.
25. Что такое "псевдосептический"
артрит?
Псевдосептический артрит
развивается на фоне неадекватного лечения ревматоидного артрита, при этом
у больного воспаляется один (или более) сустав с очень высоким уровнем
лейкоцитов в синовиальной жидкости (более 100 000 /мм3) Результаты
посевов отрицательны, и увеличение дозы кортикостероидов гораздо эффективнее
снимает болезненные проявления, чем применение антибиотиков. Однако всегда
в
первую очередь необходимо исключить присоединение инфекции!
Сходная клиническая картина
может наблюдаться при артритах, вызванных отложениями кристаллов, и серонегативных
спондилоартропатиях.
26. У каких больных существует
высокий риск развития диссеминированной гонококковой инфекции (ДГИ)?
Гонококковый артрит, в отличие
от негонококкового бактериального артрита, развивается, как правило, у
молодых людей, не имеющих других сопутствующих заболеваний. Чаще диссеминация
гонококковой инфекции наблюдается у женщин, особенно в периоды менструации
и беременности.
27. Как скоро после инфицирования
развиваются симптомы артрита при ДГИ?
Гонорея осложняется артритом
в 1-3 % случаев. Как правило, симптомы поражения суставов могут появиться
как в первый день, так и спустя несколько недель после полового контакта
28. Какие свойства бактериального
штамма Neisseria gonorrhoeae увеличивают его способность к диссеминации?
1 Микроорганизмы, имеющие
волоски
(пили) на поверхностной мембране и образующие маленькие колонии с четкими
границами, обладают большей вирулентностью, чем микроорганизмы, образующие
большие колонии.
2. Наличие в составе наружного
слоя поверхностной мембраны 1А-протеина увеличивает вирулентность гонококков
и способность вызывать бактериемию
3 Повышенные требования
к питательным веществам: гонококки, для роста которых требуются аргинин,
гипоксантин и урацил (AHU-ауксотип), чаще вызывают ДГИ.
4. Некоторые штаммы гонококков
устойчивы
к бактерицидной активности сыворотки здорового человека
5 Устойчивость к антибиотикам
может
быть обусловлена плазмидами или хромосомными мутациями.
29. Какие особенности
организма человека увеличивают его предрасположенность к развитию ДГИ?
1. Особенности сексуального
поведения (например, беспорядочные половые связи, проституция).
2 Определенные условия, способствующие
распространению возбудителя из шейки матки (например, изменение рН среды
в период менструации).
3. Больные с врожденным или
приобретенным дефицитом комплемента, особенно С6-С8, предрасположены к
развитию инфекций, вызываемых нейссериями — гонококками и менингококками
(Помните!
Всегда
надо определять концентрацию СН50 в сыворотке крови больного,
страдающего рецидивирующими инфекциями, вызванными нейссериями. Если концентрация
равна 0, то продолжайте обследование пациента на предмет выявления недостаточности
комплемента)
4 Отсутствие селезенки или
нарушение функции ретикулоэндотелиальной системы. I,
30. Перечислите особенности
течения артрита при гонококковой инфекции.
Везикулопустулезная сыпь при ДГИ. (Из
The Clinical Slide Collection on the Rheumatic Diseases Atlanta, American
College of Rheumatology, 1991, с разрешения )
32. Какую роль в диагностике
гонококкового септического артрита играют окрашивание мазков по Граму и
выделение возбудителя из различных материалов, полученных от больного?
В отличие от негонококкового
артрита, при артрите, вызванном гонококковой инфекцией, окрашивание по
Граму мазков из синовиальной жидкости дает положительный результат менее
чем в 25 % случаев. Исследование посевов является более эффективным методом
диагностики, но поскольку уретрит часто протекает бессимптомно, всегда
следует взять мазок и провести посевы отделяемого из уретры. , ?ее{ ,010!
Н-Р
|
|
|
|
|
Мигрирующая
полиартралгия Тендосиновит Гнойный артрит Моноартрит Полиартрит
|
70%
67% 42% 32% 10%
|
|
|
|
|
|
Важным диагностическим признаком
является тендосиновит. Поражаются преимущественно суставы кистей, лучезапястные,
голеностопные и коленные суставы, при этом выраженность болевого синдрома
часто не соответствует результатам объективного осмотра.
31. Какие другие проявления,
кроме поражения суставов, могут наблюдаться у больного, страдающего ДГИ?
Только у 25 % больных, страдающих
ДГИ, наблюдаются симптомы поражения урогенитального тракта С другой стороны,
более чем в 67 % случаев возникает тендосиновит, лихорадка и дерматит.
Типичны макулопапулезные или везикулярные кожные высыпания на коже туловища
и конечностей, которые часто сопровождаются различными ощущениями, беспокоящими
больных Редко выявляются пустулезные высыпания, геморрагические буллы,
васкулит и многоформ-ная эритема.
Положительные результаты культурального
исследования при ДГИ
|
МАТЕРИАЛ
ДЛЯ ПОСЕВА (МЕСТО ЗАБОРА)
|
ЧАСТОТА ВЫДЕЛЕНИЯ
ВОЗБУДИТЕЛЯ (%)
|
|
|
Мочеполовая
система
Синовиальная жидкость
Прямая кишка
Глотка
Кровь
Кожа
|
80
25-30
20
10
5
0
|
|
Помните! Для выделения
гонококка из областей, загрязненных микрофлорой (урогенитальный тракт,
глотка, прямая кишка), наиболее подходит среда Тайера-Мартина (Thayer-Martm)
Стерильный материал (кровь, синовиальная жидкость) сеют на шоколадный агар
Всегда нужно использовать среды, подогретые до температуры тела, и проводить
посев материала как можно скорее, лучше непосредственно у постели больного
33. Какова диагностическая
ценность других лабораторных исследований при ДГИ?
Как и при негонококковом
бактериальном артрите, часто выявляются лейкоцитоз и повышение СОЭ, но
эти показатели неспецифичны Лейкоцитоз в синовиальной жидкости достигает
34 000-68 000/мм3, в среднем 50 000/мм3
34. Как лечить ДГИ?
В прошлом значительное улучшение
самочувствия больного после назначения пенициллина считалось одним из диагностических
признаков ДГИ Однако с появлением все большего количества штаммов, устойчивых
к антибиотикам, препараты пени-циллинового ряда отошли на второй план.
Неосложненная гонококковая
инфекция (цервицит) Цефтриаксон, 250 мг однократно в/м, далее
доксициклин
по
100 мг внутрь 2 раза в день в течение 7 дней
ДГИ Цефтриаксон,
1
-2 г в день в/м или в/в до купирования симптомов (лечение в клинике), далее
лечение продолжается в амбулаторных условиях Назначают це-фуроксим
(500
мг 2 раза в день) или амоксициллин клавуланат (500 мг 3 раза в день)
внутрь в течение 7 дней
Препаратами второго ряда
являются спектиномицин, ципрофлоксацин или нор-флоксацин В случаях, если
штамм не обладает устойчивостью к пенициллину, можно вводить пенициллин
или амоксициллин парентерально Необходимо повторно аспирировать содержимое
суставных полостей до тех пор, пока количество лейкоцитов в нем не снизится
Вследствие большой частоты
развития сочетанной хламидийной и гонококковой инфекции больные и их половые
партнеры должны пройти курс терапии против сопутствующей и/или бессимптомной
хламидийной
инфекции
(доксициклин, 100 мг внутрь 2 раза в день в течение 7 дней или курс эритромицина,
если больная беременна) Пациентам также необходимо провести серологические
исследования на сифилис (VDRL) и ВИЧ-инфекцию
Избранная литература
Baker D С , Schumaker H R
Jr Current concepts — Acute monarthntis N Engl J Med , 329 1013-1020,1993
Brancos M A , Pens P , Miro
J M et al Septic arthritis m heroin addicts Semm Arthritis Rheum, 21 81-87,1991
Cassidy J Т, Petty R E Arthritis
related to infection In Cassidy J Т, Petty R E (eds) Textbook of Pediatnc
Rheumatology 2nded New York, Churchill Livmgstone, 1991 489-521
CucklerJ M, Star A M , Alavi
A , Noto R В Diagnosis and the management of the infected total joint arthroplasty
Orthop Clm North Am , 22 523-530,1991
EpstemJ H , Zimmerman В ,
Ho G Jr Polyarticular septic arthritis J Rheumatol 13 1105-1107,1986
EsterhaiJ L Jr , Gelbl Adult
septic arthritis Orthop Clm North Am , 22 503-514,1991 GoldenbergD L Bacterial
arthritis Curr Opm Rheumatol, 6 394-400, 1994
Goldenberg D L Bacterial
arthritis In Kelley W К , Harris E D , Ruddy S , Sledge С В (eds) Textbook
of Rheumatology , 4th ed Philadelphia, W В Saunders, 1993, 1449-1466
Goldenberg D L Gonococcal
arthritis and other neissenal infections In McCarty D J Koopman W J (eds)
Arthritis and Allied Conditions, 12th ed Philadelphia, Lea & Febiger,
1993, 2025-2033
GoldenbergD L.ReedJ I Bacterial
arthritis N Engl J Med,312 764-771, 1985 Ho G Jr Bacterial arthritis Curr
Opm Rheumatol, 5 449-453,1993
Ho G Jr Bacterial arthritis
In McCarty D J , Koopman W J (eds) Arthritis and Allied Conditions, 12th
ed Philadelphia, Lea & Febiger, 1993, 2003-2023
Hughes R A , Rowe I F , Shanson
D etal Septic bone, joint, and muscle lesions associated with human immunodeficiency
virus infection Br J Rheumatol, 31 381-388,1992
Singleton J D , West S G
, Nordstrom D M Pseudoseptic arthritis complicating rheumatoid arthritis
A report of six cases J Rheumatol, 18 1319-1322,1991
ГЛАВА 43. БОЛЕЗНЬ
ЛАЙМА
John Keith Jenkins, M.D.
i. Где и когда
болезнь Лайма была впервые описана как отдельная нозологическая форма?
Болезнь Лайма была впервые
описана как отдельная нозологическая форма в г Олд Лайм (штат Коннектикут)
в 1975 г Именно оттуда в органы здравоохранения поступил сигнал о вспышке
ювенильного ревматоидного (хронического) артрита среди детей, матери которых
были уверены в том, что это нечто большее, чем случайное совпадение И действительно,
при дальнейшем изучении данного поражения у группы детей в сельской местности
были выявлены инфекционная этиология заболевания и трансмиссивный механизм
передачи возбудителя членистоногими Забегая вперед, отметим, что болезнь
Лайма является самым частым заболеванием с транс-миссивным механизмом передачи
в США и занимает второе место среди трансмис-сивных инфекций в мире (на
первом месте — малярия)
2. Назовите возбудителя
болезни Лайма.
Болезнь Лайма — это трансмиссивное
инфекционное заболевание, возбудителем которого является спирохета Borreha
burgdorfen, передаваемая при укусе клеща Borrelia burgdorfen была
впервые выделена в 1982 г д-ром Уильямом Бургдорфером (William Burgdorfer)
Как и ожидалось, данное заболевание имеет много общего с сифилисом наблюдается
полиорганное поражение и стадийность в течении болезни, что затрудняет
дифференциальную диагностику с другими заболеваниями Borreha крайне
редко удается выделить из крови или другого материала, взятого от больных
Инкубационный период заболевания составляет 3-32 дня
3. В какое время года
происходит инфицирование людей?
Как правило, заражение происходит
в эндемичных районах с апреля или мая по ноябрь Пик заболеваемости приходится
на конец весны-начало лета (особенно июнь и июль)
4. Расскажите о географическом
распространении болезни Лайма в США. В каких еще странах встречается данное
заболевание?
Болезнь Лайма встречается
практически во всех 48 граничащих друг с другом штатах, но наибольшее количество
случаев зарегистрировано в следующих районах
• Северо-восточное побережье
от Массачусеттса до Мэриленда *
• Штаты среднего запада
— Висконсин и Миннесота
• Западное побережье — север
Калифорнии и Орегон \ Случаи возникновения болезни зарегистрированы
также в Европе, Скандинавии, Китае, Азии, Японии и Австралии ,
5. Какие клещи служат
переносчиками Borrelia burgdorferil Какие животные являются их хозяевами?
Ixodes dammmi — это
первый вид, для которого была доказана способность к передаче возбудителя
заболевания Ixodes dammmi является основным переносчиком инфекции
в северо-восточных штатах и штатах среднего запада Резервуаром неполовозрелых
особей клеща (стадия нимфы, личиночная стадия) являются мыши (white-footed
mouse), а зрелых особей — белохвостые олени Ixodespaaficus служит
переносчиком инфекции на западном побережье США, резервуаром клеща являются
ящерицы, которые также являются резервуаром для боррелий Иксодовые клещи
— переносчики боррелий в других частях света / nanus — в Европе,
где болезнь Лайма встречается довольно часто, и / persculatus — на
территории бывшего Советского Союза и в странах Азии В целом хозяевами
клещей являются мелкие и крупные млекопитающие
6. Как происходит передача
возбудителя болезни Лайма от иксодовых клещей человеку?
Заражение боррелиями происходит
при укусе иксодовым клещом, о котором помнят лишь 50 % больных Об этом
"ключевом моменте" необходимо обязательно спрашивать при сборе анамнеза
Клещ очень маленький (размером с веснушку), и часто его просто не замечают
Резервуаром боррелий служит пищеварительный тракт клеща Клещ присасывается
к жертве и начинает свой медленный, длительный цикл поглощения пищи Спустя
несколько часов после окончания сосания происходит регурги-тация содержимого
пищеварительного тракта и боррелий передаются "жертве нападения" — человеку
или животному Да, Ваш любимец по кличке Шарик тоже может заболеть артритом
Лайма после укуса клеща, и в эндемичных районах одной из самых частых причин
хромоты у собак является болезнь Лайма
7. Какие системы органов
поражаются при болезни Лайма?
Данное заболевание часто
ассоциируется как сочетание артрита и кожных высыпаний, несмотря на то
что артрит развивается, как правило, на поздних стадиях заболевания, да
и не у всех больных наблюдаются как высыпания, так и артрит Кроме поражения
кожи
и
суставов
наблюдаются
расстройства нервной системы
(и центральной и периферической) и
поражение сердца Если у больного, инфицированного борре-лиями, развивается
хроническая мигрирующая эритема (ХМЭ) и при этом он не получает антибиотики,
то риск развития кардиальных нарушений составляет 10 %, неврологических
проявлений — 15 % и артрита — 60 %
8. Опишите типичное для болезни
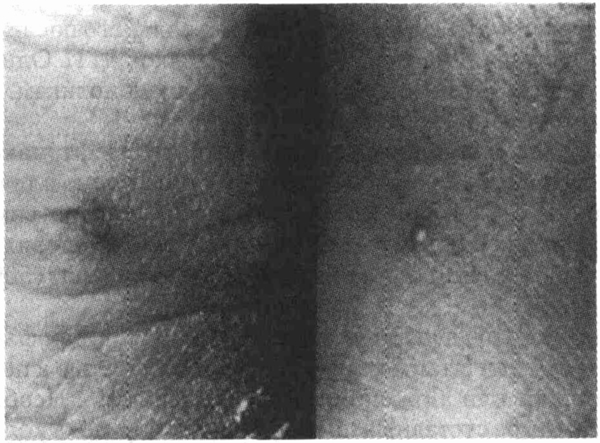
Лайма поражение кожи.
У 80 % больных, страдающих
боррелиозом Лайма, заболевание начинается с ХМЭ, которая, как правило,
появляется на месте укуса клещом (чаще всего это бедро, паховая или подмышечная
область) Вначале появляется красное пятно или папула, которая постепенно
увеличивается до размеров большого кольцевидного очага, диаметр
которого может достигать 20 см и более, с яркой красной границей и частичным
просветлением в центре (см рисунок) Наблюдаются также и атипичные высыпания,
в том числе диффузная эритема, крапивница, различные быстро проходящие
высыпания или сыпь на скулах
Очаги хронической мигрирующей эритемы
(Из SteereA С etal Erythema chronicum migrans and Lyme arthritis The enlarging
spectrum Ann Intern Med , 86 685-698, 1977, с разрешения )
9. Перечислите три стадии
клинического течения болезни Лайма. Как долго продолжается каждая стадия?
Поражение каких органов и систем характерно для конкретной стадии?
Выделяют три стадии течения
заболевания
• локализованная (очаговая)
ХМЭ — поражение кожи в месте внедрения борре-лий,
• диссеминация возбудителя
— поражение нервной системы и сердца, кожи и костно-мышечной системы (теоретически
может повреждаться любой орган),
• персистенция возбудителя
— поражение костно-мышечной и нервной систем
После инкубационного периода
обычно появляется ХМЭ (первая стадия заболевания), для которой характерен
регионарный лимфаденит, требующий проведения дифференциальной диагностики
с туляремией. Наблюдаются также гриппоподоб-ные симптомы: головная боль,
слабость, повышение температуры. Как правило, ХМЭ постепенно исчезает в
течение нескольких дней (до нескольких недель). Вторая стадия, или диссеминация
возбудителя, начинается через несколько дней (или недель) от момента появления
ХМЭ и свидетельствует о гематогенном распространении боррелий. Третья стадия
развивается в среднем через 6 мес от начала заболевания, однако может наблюдаться
как раннее ее начало (через 2 нед), так и позднее (через 2 года от начала
заболевания).
10. Какие клинические
проявления характерны для второй стадии заболевания?
Для этой стадии характерна
клиническая картина поражения центральной нервной системы. У больных наблюдаются
менингиты, головные боли, невриты черепных нервов (особенно паралич Белла),
двигательный или чувствительный радикулоневрит, энцефалит и множественный
мононеврит. Также нарушается деятельность сердца: атриовентрикулярная блокада
разной степени выраженности (как правило, временная), миокардит или панкардит.
Часто наблюдаются вторичные кожные высыпания. Характерны артралгии, бурситы,
поражение сухожилий, но эти проявления имеют транзиторный характер. Истинные
артриты, как правило, характерны для третьей стадии заболевания.
11. Опишите клинические
проявления третьей стадии болезни Лайма.
Третья стадия заболевания
протекает на фоне персистирующей инфекции и характеризуется эпизодическими
атаками асимметричного олигоартикулярного артрита крупных суставов, особенно
коленных. Со временем длительность периодов обострения артрита увеличивается
от нескольких недель до нескольких месяцев, артрит приобретает персистирующее,
хроническое течение. Приступы заболевания часто сопровождаются слабостью,
но ни лихорадки, ни других общих симптомов не наблюдается. На третьей стадии
может развиться хроническое поражение нервной системы: энцефалопатия (расстройства
памяти, эмоциональной сферы и сна) и/или периферическая сенсорная нейропатия.
12. Расскажите о течении
ХМЭ.
После возникновения первичного
очага могут появляться вторичные высыпания, аналогичные по своему внешнему
виду первичному очагу (эритематозные и кольцевидные). ХМЭ наблюдается на
первых двух стадиях заболевания, для третьей стадии она нехарактерна. Чаще
в Европе, чем в США, на третьей стадии болезни Лайма наблюдается хроническое
поражение кожи — хронический атрофический акродерма-тит. Сначала появляется
синюшность, припухлость кожи в месте поражения, затем формируется кожная
атрофия. В этой стадии описано появление очагов уплотнения кожи (морфеа,
или кольцевидная склеродермия).
13. Как лечить ХМЭ?
Начиная лечение ХМЭ, врач
должен убедиться, что у больного нет никаких проявлений со стороны других
органов и систем, подтверждающих диссеминацию возбудителя (например, кардиальных,
неврологических расстройств). При отсутствии системного поражения назначают
пероральный прием антибиотика в течение 10 дней. В целом по результатам
исследования in vitro штаммы боррелий более чувствительны к амоксициллину,
доксициклину, препаратам цефалоспоринового ряда второго и третьего поколений,
чем к пенициллину. Препаратами выбора являются доксицик-лин (100 мг внутрь
2 раза в день) или амоксициллин (500 мг внутрь 4 раза в день). Азитромицин
(500 мг внутрь) в первый день, далее 250 мг внутрь ежедневно в течение
4 дней так же эффективен, как и предыдущие схемы лечения. Не назначайте
док-сициклин детям и беременным. Если у больного аллергия на препараты
пеницилли-нового ряда, применяют цефуроксим (500 мг внутрь 2 раза в день),
азитромицин или эритромицин (250 мг внутрь 4 раза в день). Эритромицин
обладает меньшей эффективностью против боррелий.
14. Какие лабораторные
исследования применяются для диагностики болезни Лайма?
Чаще всего используется метод
иммуноферментного анализа (ELISA — enzyme-linked immunosorbent assay).
Этим методом измеряется содержание антител к борре-лиям, но его результаты
следует оценивать с осторожностью по нескольким причинам. Во-первых, еще
не разработана единая методика проведения данного исследования для всех
клинических лабораторий, а во-вторых, титр антител не является критерием
степени активности заболевания. Как и в отношении многих других серологических
исследований, при оценке результатов данного теста больше полагайтесь на
свой клинический опыт и здравый смысл. Метод далек от совершенства, и по
его результатам часто делаются неверные выводы.
Иммуноблоттинг (вестерн-блоттинг)
можно использовать для определения в сыворотке больного антител к различным
протеинам боррелий, разделенных методом электрофореза. Метод позволяет
выявить антитела, перекрестно реагирующие с различными протеинами боррелий.
Однако как метод скрининга при диагностике болезни Лайма он не пригоден
из-за трудностей в интерпретации результатов и высокой стоимости. Сейчас
разрабатывается новый метод, основанный на ПЦР, с помощью которого можно
определять, какое лечение требуется больному на поздних стадиях заболевания
или при рефрактерности к проводимой терапии.
15. Перечислите наиболее
частые причины получения ложноотрицательных результатов диагностических
исследований при болезни Лайма.
Специфические антитела к
боррелиям на ранних стадиях заболевания могут еще не выявляться, что приводит
к ложноотрицательным результатам исследований. Они могут обнаруживаться
при использовании более чувствительных, чем ELISA, методов, например иммуноблоттинга,
с помощью которого можно также определить период (стадию) течения заболевания
— острый или реконвалесценции. Кроме того, раннее начало лечения антибиотиками
(на первой стадии течения заболевания) — как в адекватных дозах, так и
в дозах, не достаточных для полной ликвидации возбудителя из организма,—
подавляет иммунный ответ, и антитела вырабатываются в количествах, не определяемых
при использовании стандартных методов исследования.
16. При каких условиях
наблюдаются ложноположительные результаты серологических исследований при
болезни Лайма?
В эндемичных районах большая
часть населения переносит болезнь Лайма в легкой форме и имеет антитела
к боррелиям при отсутствии признаков острого или хронического заболевания.
У пациентов, прошедших адекватный курс лечения, антитела к боррелиям обнаруживаются
еще долго после полного выздоровления. При использовании теста ELISA может
наблюдаться перекрестная реакция антител, направленных против других спирохет,
с антигенами боррелий. Например, это происходит, если у пациентов есть
антитела к возбудителю сифилиса ( Treponema pallidum) или пятнистой
лихорадки Скалистых гор. Кроме того, во время стоматологических манипуляций
происходит контакт организма со спирохетами, обитающими в полости рта (Treponema
denticola), и если человек недавно посетил стоматолога, у него могут
выявляться антитела (преимущественно класса IgM), которыми и будет обусловлен
положительный результат теста ELISA. Неправильно сделанные из ложноположи-тельных
результатов данного исследования выводы приведут к тому, что больного будут
лечить от боррелиоза, которого у него нет, а основное заболевание останется
и нераспознанным, и без адекватного лечения.
При отсутствии единой методики
проведения теста разные лаборатории могут давать как ложноположительные,
так и ложноотрицательные результаты анализов. Серологические методы, несмотря
на широкое их использование, обладают довольно сомнительной ценностью в
диагностике болезни Лайма. По мнению автора, в связи с низким качеством
проведения и малой специфичностью тест ELISA должен использоваться лишь
в случаях, когда у больного подозревается наличие болезни Лайма и следует
подтвердить это предположение. Но как метод скринингового обследования
больных с различными жалобами неизвестной этиологии он совершенно непригоден,
для этого необходим более специфичный тест.
17. Какие изменения лабораторных
показателей наблюдаются при болезни Лайма?
Антинуклеарные антитела и
ревматоидный фактор обнаруживаются у больных, страдающих болезнью Лайма,
не чаще, чем в общей популяции. Неврологические расстройства, возникающие
на второй стадии болезни Лайма, нередко сопровождаются симптомами раздражения
мозговых оболочек. При проведении люмбальной пункции, как и следует ожидать,
выявляется умеренный плеоцитоз и повышение концентрации белка в ликворе.
Такие же изменения в цереброспинальной жидкости наблюдаются при развитии
хронического неврологического заболевания, хотя ме-нингеальные симптомы
при этом отсутствуют. В период обострения артрита цитоз в синовиальной
жидкости может составлять от 1000 до 100 000/мм3, с преимущественным
преобладанием полиморфно-ядерных лейкоцитов.
18. Как следует лечить
болезнь Лайма на второй стадии? Почему?
До сих пор клинических исследований
по лечению болезни Лайма на поздних стадиях не было проведено, поэтому
единого мнения на этот счет не существует. Еще до открытия возбудителя
заболевания, Borrelia burgdorferi, были предложены схемы лечения
заболевания на ранней стадии пероральным приемом антибиотиков и в более
позднюю стадию введением пенициллина внутривенно. На второй стадии показано
внутривенное введение антибиотиков. При выраженных неврологических расстройствах
или развитии атриовентрикулярной блокады высокой степени следует применять
цефтриаксон (2 г в/в ежедневно в течение 2-4 нед) или цефотаксим (2 г через
каждые 8 ч в течение 2-4 нед). Умеренные неврологические (например только
паралич Белла) или кардиальные (атриовентрикулярная блокада первой степени
с интервалом PR менее 0,3 с) нарушения можно лечить по схемам, разработанным
для лечения ХМЭ (вопрос 13).
19. Как лечить болезнь
Лайма на третьей стадии, или хронический артрит Лайма?
Следует отметить, что до
сих пор развернутые проспективные клинические исследования, сравнивающие
эффект различных схем применения антибиотиков для лечения третьей стадии
болезни Лайма, не проводились. Если у больного имеется хронический артрит
без каких-либо неврологических расстройств, проводят курс антибиотикотера-пии
в течение 1 мес: доксициклин (100 мг внутрь 2 раза в день) или амоксициллин
в комбинации с пробенецидом (по 500 мг каждого препарата внутрь 4 раза
в день). Некоторые клиницисты рекомендуют лечить хронический артрит Лайма
внутривенным введением антибиотиков по схемам, разработанным для второй
стадии.
Если после адекватного лечения
артрита пероральным введением антибиотиков развиваются неврологические
проявления заболевания, то это считается абсолютным показанием к назначению
внутривенного введения антибиотиков по схемам лечения второй стадии (описано
выше). Препаратом выбора для лечения поздних стадий болезни Лайма является
цефтриаксон, хотя прием доксициклина или комбинации амоксициллина с пробенецидом
в течение месяца дает очень хороший эффект при артрите. У больных с рефрактерными
к антимикробной терапии артритами применяются интраартикулярное введение
кортикостероидов и синовэктомия.
20. Почему применение
антибиотиков в лечении хронического артрита при болезни Лайма не всегда
эффективно?
Эффект от применения антибиотиков
при хроническом артрите может проявиться не сразу, а спустя некоторое время
(до 3 мес), при этом не всегда выздоровление полное. У некоторых больных
артрит не связан с персистенцией возбудителя. Хроническая воспалительная
реакция, развившаяся на фоне инфекционного процесса, не угасает и после
элиминации возбудителя, приводя к возникновению хронического артрита. Подтверждением
этой гипотезы служит генетическая предрасположенность пациентов с определенными
генами гистосовместимости II класса (HLA-DR4 и DR2) к развитию хронического
артрита. Рациональный подход к лечению хронического артрита состоит в пероральном
применении антибиотиков в течение 1 мес. Если в течение 3 месяцев положительный
эффект не наблюдается, необходимо провести еще один антимикробный курс
цефтриаксоном (2 г/сут в/в в течение 2-4 нед). При отсутствии положительной
динамики нужно ставить вопрос о проведении синовэктомии.
21. Какие профилактические
мероприятия следует проводить при укусах клещей в связи се широким распространением
болезни Лайма?
На сегодняшний день нет четких
рекомендаций, но опытные клиницисты не считают широкое применение антимикробных
средств оправданным. В эндемичных районах часто используют прием антибиотиков
внутрь, но этот подход неверен. Одно исследование, проведенное в эндемичном
районе, показало, что частота возникновения серьезных побочных реакций
на фоне приема антибиотиков по поводу укуса клеща так же высока, как и
вероятность развития болезни Лайма у пациентов, не принимавших антибиотики.
Чтобы не допустить эпидемии в районе, где большая часть клещей инфицированы
Borrelia,
необходимо
в первую очередь как можно раньше снимать клещей с тела (для того чтобы
насосаться крови, клещу требуется несколько часов, только после этого происходит
регургитация и возбудитель попадает в ранку), а также быть настороженными
в отношении данного заболевания, диагностировать и лечить болезнь Лайма
на ранних стадиях.
Избранная литература
Bakken L. L, Case К. L.,
Callister S. M. et al. Performance of 45 laboratories participating in
a proficiency testing program for Lyme disease serology. JAMA, 268: 891-895,
1992
Costello С М , Steere А С
, Pinkerton R E , Feder H M Jr Prospective study of tick bites in an endemic
area for Lyme disease J Infect Dis,l59 136-139,1989
Kunkel M J Therapeutic considerations
in the treatment of Lyme disease Resident Staff Physician, 38 71-76,1992
Lightfoot R W Luft В J ,
Rahn D W et al Empiric parental antibiotic treatment of patients with fibromyalgia
and fatigue and a positive seroiogic result for Lyme disease A cost effective
analysis Ann Intern Med,119 503-509,1993
Logigian E L Kaplan R F ,
Steere А С Chronic neurologic manifestations of Lyme disease N Engl J Med,323
1438-1444,1990
Luft В J , Gardner P , Lightfoot
R W The appropriateness of parenteral antibiotic treatment for patients
with presumed Lyme disease—joint position paper of the American College
of Rheumatology and the Council of the Infectious Diseases Society of America
Ann Intern Med 119 518,1993
LugerS W , Krauss E Seroiogic
tests for Lyme disease Interlaboratory variability Arch Intern Med,150
761-763,1990
Massarotti E M , Luger S
W , Rahn D W et al Treatment of early Lyme disease Am J Med 92 396-403,1992
Nocton J J , Dressier F,
Rutledge В J et al Detection of Borreha burgdorfen DNA by polymerase
chain reaction in synovial fluid from patients with Lyme arthritis N Engl
J Med,330 229-234,1994
Steere А С Lyme disease In
Kelley W К , Harris E D , Ruddy S , Sledge С В (eds) Textbook of Rheumatology,
4th ed Philadelphia, W В Saunders, 1993,1484-1491
Steere А С et al Erythema
chromcum migrans & Lyme arthritis The enlarging spectrum Ann Intern
Med ,86 685-698, 1977
Steere А С Lyme disease In
Schumacher H R (ed ) Primer on the Rheumatic Diseases 10th ed Atlanta GA,
Arthritis Foundation, 1993, 201-203
Steere А С Dwyer E , Winchester
R Association of chronic Lyme arthritis with HLA-DR4 and HLA DR2 alleles
N Engl " Med , 323 219-223 1990
Steere А С , Levin R E ,
Molloy P J et al Treatment of Lyme arthritis Arthritis Rheum , 37 878-888,1994
ГЛАВА 44. ПОРАЖЕНИЕ
СУСТАВОВ И КОСТЕЙ МИКОБАКТЕРИЯМИ И ГРИБАМИ
William R Gilhland, M D
1. Как часто у больных
туберкулезом развивается поражение костей и суставов?
Заболеваемость туберкулезом
растет Это связано с развитием данного заболевания у лиц, инфицированных
ВИЧ Наблюдается также относительный рост внелегочных форм туберкулеза (16-18
% на сегодняшний день по сравнению с 7,8 % в 1964 г) Согласно последним
данным, примерно у 1-3 % больных имеется поражение костей и суставов
2. Как происходит инфицирование
костей и суставов?
Гематогенное распространение
Лимфогенная диссеминация
из отдаленных очагов инфекции Контактное распространение из близлежащих
очагов инфекции Хотя поражение суставов может развиваться в результате
гематогенной диссеми-нации возбудителя, как правило, оно возникает вследствие
распространения инфекции из близлежащих очагов остеомиелита Таким образом,
туберкулезный артрит представляет собой сочетанное поражение костной ткани
и суставных поверхностей
3. Кто входит в группу
риска по заболеваемости туберкулезом костей и суставов?
Лица, злоупотребляющие алкоголем
ВИЧ-инфицированные
Иммигранты из стран с повышенной
заболеваемостью туберкулезом
Лица, употребляющие наркотики
Люди пожилого и старческого
возраста, находящиеся на домашнем уходе
Пациенты с различными иммунодефицитными
состояниями
4. Какие кости и суставы
наиболее часто поражаются при костно-суставной форме туберкулеза?
Туберкулез позвоночника
(болезнь Потта) наблюдается в 50 % случаев Грудной и поясничный отделы
поражаются чаще, чем шейный отдел Как правило, в процесс вовлекаются передние
отделы тел позвонков и межпозвонковые диски, что приводит к прогрессирующему
сужению межпозвонковых щелей, уплощению тел позвонков и в конечном итоге
к кифозу Хотя туберкулез может поражать только тела позвонков, распространяясь
через диски, оставляя их интактными, возможно образование абсцессов поясничной
мышцы, формирование хронических свищей и неврологических расстройств Поражение
крестцово-подвздошных сочленений наблюдается редко и в большинстве случаев
бывает односторонним
Туберкулез периферических
суставов, как правило, характерен для тех, что несут весовую нагрузку
— тазобедренных, коленных или голеностопных Обычно наблюдается моноартикулярный
артрит Сначала формируется очаг в субхондральных слоях костной ткани, затем
процесс распространяется на хрящ, разрушая его Поэтому сужение суставной
щели происходит уже на поздних стадиях туберкулезного процесса Часто выявляются
очаги деструкции в эпифизах костей
Очаги остеомиелита могут
выявляться только в костях конечностей У взрослых чаще поражаются метафизы
длинных костей У детей — пястные кости и фаланги
5. Перечислите
характерные клинические проявления туберкулеза костей и суставов.
Туберкулез позвоночника.
Боль
в спине, мышечные спазмы, локальная болезненность, кифоз, сдавление нервных
корешков и спинного мозга, микотическая аневризма аорты
Туберкулез периферических
суставов. Тазобедренный сустав — боль в бедре, паховой области или
колене, хромота (особенно у детей), атрофия мышц
Коленный сустав — постепенно
нарастающие боль, припухлость в области сустава, хромота, уменьшение объема
движений в суставе
Кисть/запястье — туннельный
синдром запястного канала, припухлость, боль
Остеомиелит. Боль,
разрушение костной ткани, выявляемое при рентгенографии, дактилиты (особенно
у детей).
Общие, конституциональные,
симптомы часто отсутствуют
6. Что такое артрит Понсе
(Poncet)?
Это острый полиартрит (видимо,
реактивный), который развивается у больных с ле- i точными или висцеральными
формами туберкулеза. Микобактерии туберкулеза из синовиальной жидкости
пораженных суставов не высеваются.
7. Как поставить диагноз
костно-суставной формы туберкулеза?
Диагноз считается установленным,
когда в тканях или синовиальной жидкости больного выявляются Mycobactenum
tuberculosis (MT). Приводим данные о диагностической ценности некоторых
исследований.
мазок синовиальной жидкости
на МТ 20 %,
посев синовиальной жидкости
на МТ 80 %;
биопсия синовиальной мембраны
и посев > 90 %.
При исследовании синовиальной
жидкости практически у всех больных выявляется повышение в ней концентрации
белка, в 60 % случаев наблюдается снижение концентрации глюкозы. Уровень
цитоза может быть различным — от 1000 до 100 000/мм3, но в большинстве
случаев он составляет 10 000-20 000/мм3 с преобла- ' данием
полиморфно-ядерных лейкоцитов. При биопсии синовиальной мембраны, как правило,
обнаруживаются гранулемы с казеозным распадом Остеомиелит диагностируется
методом пункционной биопсии, выявляющей гранулематозное воспаление, которое
может и не приводить к развитию казеозного некроза.
8. Какова диагностическая
ценность туберкулиновых кожных проб у больных, страдающих костно-суставной
формой туберкулеза?
Внутрикожная туберкулиновая
проба с использованием очищенного белкового деривата положительна практически
у всех больных, страдающих костно-суставной формой туберкулеза. Однако
результаты кожных проб сложны для интерпретации при анергии (например,
у пациентов, составляющих группу риска по заболеваемости туберкулезом).
9. Каковы типичные рентгенографические
признаки костно-суставной формы туберкулеза?
Патогномоничных признаков
туберкулезного поражения скелета не существует. Од- s нако диагностическими
можно считать следующие изменения, выявляемые при рентгенографии. , Позвоночник
Сужение
межпозвоночных пространств, уплощение тел позвонков Очаги деструкции в
передних отделах тел позвонков Выраженное разрушение позвонков с относительной
сохранностью дискового пространства
Периферические суставы
Очаги
деструкции костной ткани вблизи суставных поверхностей
со слабо выраженной
периостальной реакцией Отечность мягких тканей и остеопороз
Эрозии костной ткани вблизи
суставных поверхностей (субхондральные) Разрушение суставных поверхностей
(поздние стадии заболевания)
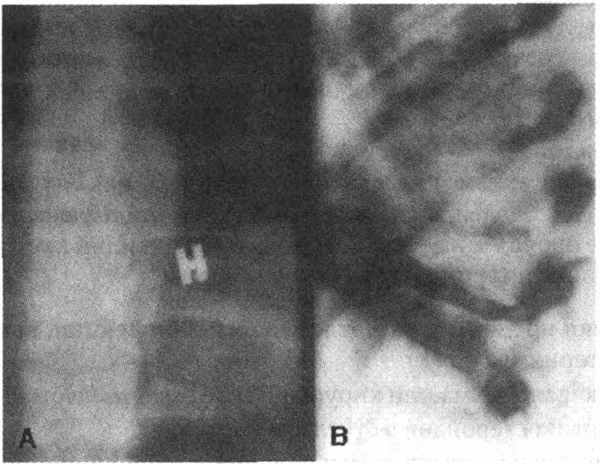
А. Формирование паравертебрального
абсцесса в грудном отделе позвоночника. Передняя проекция В. Разрушение
передних отделов тел позвонков с развитием кифоза под острым углом (болезнь
Потта) Боковая проекция (Из The Clinical Slide Collection on the Rheumatic
Diseases Atlanta, American College of Rheumatology, 1991, с разрешения
)
10. Как лечить туберкулез
костей и суставов?
Большинство схем лечения
разработаны на основе терапии легочных форм туберкулеза. Некоторые авторы
до сих пор применяют длительные курсы химиотерапии (1— 2 года), но в настоящее
время рекомендуется краткосрочное (9 мес) лечение, как при легочных формах
туберкулеза
Типичный длительный курс
химиотерапии включает назначение изониазида (5 мг/кг, до 300 мг в день
внутрь ежедневно), рифампицина (10 мг/кг, до 600мг в день внутрь ежедневно)
и пиразинамида (15-30 мг/кг, до 2 г ежедневно). Прием пиразинамида прекращают
через 2 мес от начала лечения. Если имеется (или возможна) лекарственная
устойчивость микобактерий или если больной получал ранее противотуберкулезное
лечение, к данной схеме следует добавить этамбутол (15 мг/кг ежедневно)
Для лечения артрита или минимальных
проявлений остеомиелита достаточно применения специфической химиотерапии.
Однако при распространенном костном туберкулезном процессе или сопутствующих
неврологических нарушениях часто требуется хирургическое вмешательство
для санации абсцессов и ускорения выздоровления.
11. Какие проявления со
стороны костно-мышечной системы вызываются атипич-ными микобактериями?
Атипичные микобактерий, в
отличие от Mycobactenum tuberculosis, поражают сухожилия и суставы
кистей рук. Как правило, кисти рук повреждаются в 50 % случаев, а коленные
суставы — только в 20 % Полиартрит наблюдается очень редко. Mycobactenum
avium-intracellulare (M AI) Наиболее часто вызывают системное поражение
мышц у ВИЧ-инфицированных пациентов
Есть подробные описания
тендосиновитов, бурситов и остеомиелитов, вызванных этими микроорганизмами
My со bacterium kansasn
Большинство случаев заболевания
имели место в юго-восточных штатах США
Вызывает все перечисленные
для MAI синдромы, для этого микроорганизма характерно возникновение рецидивов
после полного эндопротезирования тазобедренного сустава Mycobactenum
mannum
Водный микроорганизм, представляет
опасность для людей, чья профессия связана с водой людей, чистящих устриц,
любителей аквариумов и т д
Классические проявления —
тендосиновиты сухожилий кистей рук и запястья, хотя также описаны синовиты
и остеомиелиты
12. Какие состояния предрасполагают
к развитию инфекции, вызванной атипич-ными микобактериями?
• Предшествующая травма или
хирургическое вмешательство
• Введение кортикостероидов
в сустав.
• Повреждение кожи кистей
рук или пальцев
13. Какие поражения костно-мышечной
системы наблюдаются при лепре? Лепрозная узловатая эритема наблюдается
при лепроматозной лепре Возможно, это проявление реактивного артрита Клинические
симптомы включают повышение температуры тела, увеличение подкожных лимфатических
узлов, артралгии или истинный артрит
Симметричный полиартрит
характеризуется
постепенным началом и поражает лучезапястный сустав, мелкие суставы кистей
рук и стоп, а также коленные суставы Наиболее часто наблюдается при туберкулоидной
и пограничной лепре
Поражение костей как следствие
нейропатии проявляется резорбцией дисталь-ных головок пястных костей,
очагами асептических некрозов, изменениями кистей рук по типу "когтистой
лапы" и нейрогенной артропатией Шарко
При лепроматозных очагах
инфекции костей, как правило, поражаются дис-тальные фаланги
14. Перечислите клинические
формы грибкового поражения костей и суставов.
Наиболее частым грибковым
поражением костно-мышечной системы является остеомиелит Септический
артрит может развиваться либо вследствие распространения инфекции из
близлежащего очага костного поражения, либо, намного реже, из-за инокуляции
при травмах или гематогенного распространения Как правило, наблюдается
вялотекущий моноартрит, диагностика которого затягивается на многие месяцы
и даже годы Острое течение артритов нехарактерно, исключение составляют
инфекции, вызванные грибами рода Candida и Blastomyces
15. Какова диагностическая
ценность исследования и посева синовиальной жидкости при грибковых септических
артритах?
Как и при туберкулезном артрите,
уровень
цитоза может варьироваться в широких пределах Обычно лейкоцитоз составляет
10 000-60 000/мм3 с преобладанием либо полиморфно-ядерных клеток,
либо мононуклеаров
Посев синовиальной
жидкости, безусловно, необходим для установления точного диагноза, однако
нередко вырастает слишком малое количество колоний Персонал лаборатории
должен быть предупрежден о возможности грибкового поражения и не должен
использовать среды, содержащие какие-либо ингибиторы роста
16. Перечислите виды грибков,
способных вызвать артриты.
|
ГЛУБОКИЕ
МИКОЗЫ
|
ОППОРТУНИСТИЧЕСКИЕ
ГЛУБОКИЕ МИКОЗЫ
|
|
|
Histoplasma
capsulatum Cryptococcus neoformans Coccid/oides /mmitis Blastomyces dermatitidis
Maduromycoses
|
Sporothrix
schenckii
Candida species
Aspergillus fumigatus
|
|
17. Как происходит заражение
данными грибами? Существуют ли эндемичные районы инфекции?
Эпидемиология грибковых инфекций,
вызывающих развитие септических артритов
|
|
|
|
|
|
ВОЗБУДИТЕЛИ
ГРИБКОВЫХ ИНФЕКЦИЙ
|
ПУТЬ ЗАРАЖЕНИЯ
|
ГЕОГРАФИЧЕСКИЕ
ЗОНЫ РАСПРОСТРАНЕНИЯ ИНФЕКЦИИ
|
|
|
Histoplasma
capsulatum
|
Аэрогенный
— при вдыхании частиц почвы, загрязненной выделениями птиц (особенно кур)
или летучих мышей
|
Повсеместно,
в США большинство случаев заболевания приходится на долины рек Огайо и
Миссисипи
|
|
|
Cryptococcus
neoformans
|
Аэрогенный
— при вдыхании частиц испражнений голубей, инфекция преимущественно развивается
у людей с ослабленным иммунитетом
|
Повсеместно
|
|
|
Coccidioides
immitis
|
Аэрогенный
— особенно в сухую погоду, инфекция преимущественно развивается у людей
с ослабленным иммунитетом и ВИЧ-инфицированных
|
Юго-восточные
штаты США, Центральная и Южная Африка (особенно в пустынных и полупустынных
регионах)
|
|
|
Blastomyces
dermatitidis
|
Как правило,
аэрогенный, описаны редкие случаи передачи инфекции от собак к человеку
и от человека к человеку, а также инокуляция возбудителя, мужчины заболевают
в 9 раз чаще женщин
|
Бассейны
рек Огайо и Миссисипи, восточное побережье США, Канада, Европа, Африка
и северные районы Южной Америки
|
|
|
Sporothrix
schenckii
|
Инокуляция
гриба при царапинах или занозах, системное заболевание, возможно, возникает
при аэрогенном заражении, инфекция преимущественно развивается у людей
со сниженным иммунным статусом, лиц, злоупотребляющих алкоголем, и садовников
|
Повсеместно
|
|
|
Candida
species
|
Эндогенное
распространение, инфекция часто развивается у недоношенных детей и других
лиц со сниженным иммунным статусом (онкологических больных, при наличии
постоянного катетера, различных состояниях, сопровождающихся им-муносупрессией,
приеме антибиотиков широкого спектра действия)
|
Повсеместно
|
|
|
Aspergillus
fumigatus
|
Вдыхание
частиц гниющих растений или загрязненного больничного воздуха, инфекция
преимущественно развивается у хирургических больных или больных с травмами,
а также у лиц с ослаблен ным иммунитетом
|
Повсеместно
|
|
|
Madurella
species
|
Инфицирование
босых стоп аэробными бактериями или истинными грибками
|
Повсеместно,
но характерна больше для стран с тропическим климатом, где не носят обувь
(в США встречается редко)
|
|
|
|
|
|
|
18. Как поражаются кости
и суставы при развитии инфекции, вызванной данными грибами? Какова их типичная
локализация?
Histoplasma capsulatum
При
остром течении заболевания наблюдается полиартрит, который может сопровождаться
узловатой эритемой При хроническом течении такие проявления развиваются
очень редко
Cryptococcus neoformans
В
5-10 % случаев развивается остеомиелит Артрит возникает очень редко, при
этом почти всегда поражается коленный сустав
Coccidioides immitis Поражение
костей и суставов наблюдается в 10-50 % случаев при диссеминации за пределы
легких Могут развиваться множественные очаги поражения костной ткани, но
что касается артрита, то наиболее часто наблюдается моноартрит коленного
сустава
Blastomyces dermatitidis
Поражение
костей и суставов развивается у 20-60 % больных с распространенным инфекционным
поражением Типично появление очагов инфекции в позвонках, ребрах, большеберцовой
кости, костях черепа и стоп Однако синовит, как правило, возникает только
в одном суставе
Sporothnx schencku Поражение
костей и суставов наблюдается в 80 % случаев Артрит носит моно- или олигоартикулярный
характер
Candida sp Редко,
однако число случаев возрастает в результате все более частого применения
антибиотиков широкого спектра действия и длительных катетеризации вен и
полостей
Aspergillus fumigatus
Остеомиелиты
и артриты встречаются редко
Madurella sp Остеомиелиты
и артриты наблюдаются часто, они развиваются из-за распространения инфекции
из мягких тканей в кости, фасции и суставы
19. Как лечить грибковые
септические артриты?
Наиболее эффективным препаратом
против большинства видов грибков является амфотерищш В. Применение
ограничивается его высокой токсичностью Продолжительность терапии зависит
от вида возбудителя, степени тяжести заболевания, наличия положительной
динамики при лечении, а также побочных эффектов и переносимости препарата
Как правило, в среднем курс лечения — 6-12 нед, общая доза препарата при
этом составляет 1-3 г
Также используются 5-фторцитозин,
кетоконазол и флюконазол К 5-фторцито-зину быстро формируется лекарственная
устойчивость возбудителя, поэтому его следует комбинировать с амфотерицином
В Хотя пероральные противогрибковые препараты используются все шире, их
роль в лечении системных микозов до конца не выяснена При резистентности
к лекарственной терапии показана хирургическая санация очагов инфекции
Избранная литература
Alarcon G S Arthritis due
to tuberculosis, fungal infections, and parasites Curr Opm Rheumatol 4
516-519,1992
Almekmders L С , Greene W
В Vertebral Candida infections A case report and review of the literature
Clm Orthop , 267 174-178,1991
BnedJ M.GalgiamJ N Coccidioides
immitis infections in bones and joints Clm Orthop, 211 235-243,1986
Cuellar M L.SilveiraL H ,
Espmoza L R Fungal arthritis Ann Rheum Dis,51 690-697, 1992
EvanchickC C.DavisD E , Harrmgton
Т М Tuberculosis of peripheral joints An often missed diagnosis J Rheumatol,
13 187-189, 1986
Garndo G , Gomez-Remo J J
, Fernandez-Dapica P et al A review of peripheral tuberculous arthritis
Semm Arthritis Rheumatol, 18 142-149,1988
Marcus J , Grossman M E ,
Yunakov M J , Rappaport F Disseminated candidiasis, Candida arthritis,
and unilateral skm lesions J Am Acad Dermatol, 26 295-297,1992
Meier J L Mycobactenal and
fungal infections of bone and joints Curr Opm Rheumatol, 6 408-414,1994
Meier J L, Hoffman G S Mycobactenal
and fungal infections In Kelley W К , Harris E D , Ruddy S , Sledge С В
(eds) Textbook of Rheumatology, 4th ed Philadelphia, W В Saun-ders, 1993,1467-1483
Messner R P Arthritis due
to mycobactena, fungi, and parasites In McCarty D J, Koop-man W J (eds)
Arthritis and Allied Conditions, 12th ed Philadelphia, Lea & Febiger,
1993,2035-2046
Robert M E, Kauffman С A
Blastomycoses presenting as polyarticular septic arthritis J Rheumatol
,15 1438-1442,1988
ГЛАВА 45. ВИРУСНЫЕ
АРТРИТЫ
Cynthia Rubio, M D
1. Перечислите
три главные особенности вирусных артритов.
• Вирусные артриты часто
развиваются в продромальном периоде вирусного заболевания во время появления
типичной для данной инфекции кожной сыпи
• Наиболее часто вирусные
артриты в США проявляются симметричным поражением мелких суставов, хотя
для каждого возбудителя характерна своя клиническая картина поражения суставов
и мягких тканей
• Во всех случаях артрит,
возникающий на фоне вирусной инфекции, не сопровождается разрушением сустава
и не приводит к развитию какого-либо хронического заболевания сустава
ГЕПАТИТЫ
2. Описано частое развитие
артритов на фоне гепатита В. Расскажите о клиническом течении гепатита,
вызванного вирусом гепатита В (HBV).
В 1960-е гг установлено,
что "австралийский антиген" является маркером HBV-ин-фекции, что оказало
большую помощь в проведении исследований данного заболевания HBV содержит
двуспиральную ДНК, в сердцевине нуклеокапсида имеется две антигенные структуры
сердцевинный антиген гепатита В (HBcAg) и HBeAg Нук-леокапсид окружен липопротеидной
оболочкой, содержащей поверхностный антиген (HBsAg)
Путь передачи HBV преимущественно
парентеральный У большинства пациентов после инфицирования течение заболевания
бессимптомное, но обнаруживается выработка антител к HBsAg. Острая желтушная
форма вирусного гепатита В развивается через 40-180 дней после заражения.
Примерно в 10 % случаев гепатит В переходит в хроническую форму, о чем
свидетельствует наличие HBeAg, антител к HBcAg и HBsAg в сыворотке крови
больного. У 30 % таких больных развивается хронический активный гепатит.
3. Какие симптомы артрита
наблюдаются при вирусном гепатите В?
У больных, страдающих вирусным
гепатитом В, артралгии и/или артриты наблюдаются в 10-25 % случаев. Как
правило, клинические признаки поражения суставов возникают в продромальном
периоде острого вирусного гепатита В за несколько дней или недель до появления
желтухи. Суставной синдром характеризуется внезапным началом, протекает
либо по типу симметричного поражения, захватывающего все новые суставы,
либо носит мигрирующий характер с преимущественным вовлечением мелких суставов
кистей и коленных суставов. Отмечается утренняя скованность и боли; эти
симптомы наблюдаются в течение 1-3 нед. При остром гепатите клинические
проявления со стороны суставов проходят самостоятельно, без их повреждения
переходя в хроническое заболевание. У больных с хроническим гепатитом артралгии
и/или артриты могут наблюдаться постоянно или возникать через длительные
промежутки времени.
4. С чем связано развитие
симптомов артрита при HBV-инфекции?
Клинические проявления поражения
суставов возникают в результате отложения иммунных комплексов HBsAg-anra-HBsAg
в синовиальной ткани суставов, что приводит к возникновению вторичной неспецифической
воспалительной реакции. При наличии симптомов артрита продукция антител
к HBsAg начинается раньше, чем в случаях, когда поражение суставов не наблюдается.
5. Назовите еще два хорошо
изученных ревматических синдрома, которые могут появляться при HBV-инфекции.
1. Узелковый полиартериит.
2. Смешанная эссенциальная
криоглобулинемия.
6. Какие антитела к вирусу
гепатита В в сыворотке крови и какие изменения лабораторных показателей
обнаруживаются при HBV-инфекции с суставным синдромом?
Диагноз HBV-инфекции устанавливается
на основании выявления в сыворотке крови больного одного или нескольких
антигенов вируса гепатита В или антител к этим антигенам. Как правило,
в период клинических проявлений со стороны суставов в сыворотке крови присутствует
HBsAg. С появлением желтухи и исчезновением суставного синдрома титр HBsAg
уменьшается, а содержание антител к HBsAg повышается. Изменяются также
лабораторные показатели функции печени; концентрации фракций комплемента
СН50, СЗ и С4 либо в пределах нормы, либо снижены; исследование синовиальной
жидкости выявляет признаки воспаления — повышение содержания белка, лейкоцитоз,
концентрация глюкозы в пределах нормы. Может обнаруживаться ревматоидный
фактор в низком титре.
7. Как лечить больного с
суставным синдромом на фоне HBV-инфекции?
Лечение поражений суставов
на фоне HBV-инфекции включает неспецифическую терапию противовоспалительными
средствами и покой вовлеченных в процесс суета-BOB. Одному больному с хроническим
активным гепатитом, персистирующим артритом и тендосиновитом провели курс
лечения а-интерфероном. После 14 нед терапии у больного в сыворотке крови
перестал определяться HBsAg и появились анти-HBsAg-антитела. Проявления
суставного синдрома исчезли через несколько месяцев.
8. Какие ревматические
проявления могут развиваться после вакцинации против гепатита В?
Описано несколько ревматических
синдромов, развивающихся после применения рекомбинантной вакцины против
гепатита В: полиартрит, узловатая эритема и уве-ит. Подобные осложнения
вакцинации наблюдаются редко.
9. Развиваются ли ревматические
симптомы при гепатите, вызванном вирусом гепатита А?
Внепеченочные проявления
гепатита А наблюдаются редко. Артралгии и сыпь появляются у 10-14 % больных,
как правило в начале острого периода заболевания.
10. Какие ревматические
проявления наблюдаются при гепатите, вызванном вирусом гепатита С?
70-90 % вирусных гепатитов
"ни А, ни В" вызываются вирусом гепатита С. Доказана прямая связь между
вирусом гепатита С и смешанной эссенциальной криоглобу-линемией. Описано
несколько случаев артрита, ассоциированного с гепатитом "ни А, ни В", сообщается
также о развитии артритов, связанных с вирусом гепатита С. Однако пока
мало наблюдений, чтобы говорить об определенном клиническом синдроме.
КРАСНУХА
11. Краснуха и вакцинация
против нее часто сопровождаются суставным синдромом. В какой период заболевания
появляются симптомы поражения суставов?
Клинические проявления краснухи
наблюдаются в 50-75 % случаев заболевания и характеризуются внезапным появлением
вирусной экзантемы (макулопапулезная сыпь) и выраженного лимфаденита. Сыпь
может быть умеренной или обильной. Инкубационный период составляет в среднем
18 дней. Сначала на лице появляются бледно-розовые макулопапулезные элементы,
а затем сыпь распространяется цент-рифугально на туловище и конечности,
не затрагивая ладони и подошвы. Клинические проявления со стороны суставов
характеризуются внезапным началом и обнаруживаются за несколько дней до
или через несколько дней после появления сыпи.
12. У каких больных обычно
наблюдаются симптомы вовлечения суставов?
Наиболее часто поражения
суставов при краснухе наблюдаются у женщин в возрасте 20-40 лет. Примерно
у 30 % женщин и 6 % мужчин течение краснухи осложняется суставным синдромом.
13. Опишите типичные проявления
поражения суставов, развивающиеся при краснухе.
Поражения симметричны, вовлекаются
в первую очередь мелкие суставы кисти, затем коленные, лучезапястные, голеностопные
и локтевые. Развитие туннельного синдрома запястья вследствие периартрита
и тендосиновита — хорошо известное осложнение краснухи. Суставной синдром,
как правило, разрешается самостоятельно, однако имеются сообщения о хроническом
течении (годами) артрита без деструкции.
14. Что известно о патогенезе
клинических проявлений со стороны суставов при краснухе.
Установлено, что вирус краснухи
и некоторые вакцинные штаммы способны к репликации в синовиальной ткани.
Сообщалось также, что при артритах, ассоциированных с вирусом краснухи,
вирус персистирует в синовиальной ткани. Все это подтверждает предположение
о том, что суставной синдром возникает вследствие активной репликации вируса
в синовиальных клетках. Однако в тканях пораженных суставов были обнаружены
также иммунные комплексы. Недавно появились сообщения о выделении вируса
краснухи из лимфоцитов пациентов, несколько лет назад перенесших артрит
на фоне краснухи. Вирус, персистирующий в лимфоцитах, может служить либо
источником прямого инфицирования суставов в отдаленном периоде, либо стимулировать
продукцию антител с последующим образованием иммунных комплексов.
15. Какие характерные
изменения лабораторных показателей наблюдаются при артрите, вызванном вирусом
краснухи?
Диагноз краснухи устанавливается
либо при непосредственном выделении вируса из смывов с носоглотки, либо
с помощью серологических методов: реакции торможения гемагглютинации (РТГА)
или реакции связывания комплемента (РСК). Других характерных изменений
лабораторных показателей у больных с артритами, вызванными вирусом краснухи,
нет. В синовиальной жидкости иногда обнаруживается вирус краснухи, умеренно
повышено содержание белка и лейкоцитов (преобладают мононуклеарные клетки).
16. Как лечить артрит?
Как и при всех артритах вирусной
этиологии, специфической терапии нет. Эффективно назначение противовоспалительных
средств и ограничение движений в суставе.
17. Опишите клинические
проявления со стороны суставов, развивающиеся после вакцинации против краснухи.
Симптомы поражения суставов
развиваются через 2 нед после вакцинации (время, необходимое для выработки
антител к аттенуированному штамму вируса, нанесенному на слизистую оболочку
глотки). Суставной синдром аналогичен таковому при обычной краснухе, однако
в данном случае чаще поражаются коленные суставы, чем мелкие суставы кисти.
Частота возникновения артралгий или артритов после вакцинации у взрослых
женщин достаточно высока — около 55 %, но длительное течение (> 8 мес)
наблюдается гораздо реже. У детей подобные осложнения отмечаются в 1 -5
% случаев.
Симптомы поражения суставов
длятся 1-5 дней и проходят самостоятельно. Ре-цидивирование суставного
синдрома нехарактерно, оно описано у 1,3 % пациентов. Пока не удалось доказать,
что при этом развивается какая-либо форма хронического артрита.
18. Какие неблагоприятные
побочные эффекты могут развиваться после вакцинации против краснухи и коклюша?
В 1991 г. Медицинским институтом
национальной академии наук, по данным различных наблюдений, была установлена
связь между штаммом RA 27/3 вируса краснухи (который используется для вакцинации
в США с 1979 г.) и хроническим артритом у взрослых женщин. Также было отмечено,
что доказательств в пользу данного предположения все же недостаточно. У
детей риск развития симптомов со стороны костно-мышечной системы был повышен
только у девочек и составил 3,5. Большинство проявлений были умеренно выражены
и разрешались самостоятельно.
ДРУГИЕ ВИРУСНЫЕ ИНФЕКЦИИ
19. Какие заболевания
вызываются парвовирусом человека В19 (HPV B19)?
• Вирус является основной
причиной развития транзиторных апластических кризов у больных с
хроническими гемолитическими анемиями.
• В начале XX в. педиатры
присвоили всем детским инфекционным заболеваниям, сопровождающимся сыпью,
номера. Инфекционная эритема получила пятый номер, поэтому ее еще
называют "пятой болезнью". У детей на щеках возникают ярко-красные сливающиеся
элементы, придавая лицу "пылающий" вид. В настоящее время установлено,
что возбудителем этой инфекции является HPV В19.
20. Каково клиническое
течение HPV-инфекции?
Поданным клинического исследования,
проведенного на добровольцах, через 6 дней после заражения у людей, не
имевших в сыворотке крови анти-НРУ-антител класса IgG, развивалась виремия.
На 2-й неделе после заражения в сыворотке крови появились анти-НРУ-антитела
класса IgM. Инфекция протекала в две стадии. В период виремии у некоторых
добровольцев возникали симптомы, сходные с простудными, у других эта стадия
протекала бессимптомно. Появление в сыворотке крови анти-HPV-антител класса
IgM сопровождалось прекращением виремии и развитием клинической картины
заболевания, характеризующейся появлением сыпи, артралгий и артритов. Кроме
того, отсутствовали ретикулоциты и, в некоторых случаях, нейтро-пения,
лимфопения и тромбоцитопения.
21. Опишите проявления
со стороны суставов при HPV-инфекции.
Поражение суставов, наблюдаемое
при парвовирусной инфекции, по своим проявлениям аналогично таковым при
краснухе или после противовирусной вакцинации. Суставной синдром характеризуется
внезапным началом; возникает симметричный полиартрит периферических мелких
суставов, с преимущественным поражением кисти и лучезапястных суставов.
Эти проявления чаще наблюдаются у взрослых, чем у детей, и чаще у женщин,
чем у мужчин. Как правило, симптомы быстро проходят, однако у некоторых
больных артрит длится месяцами и даже годами. Как и при других вирусных
поражениях, после выздоровления не остается ни признаков повреждения структуры
сустава, ни выраженной потери его функции.
Поражение суставов развивается
вторично в результате неспецифической воспалительной реакции в ответ на
отложение иммунных комплексов в синовиальной ткани.
22. Как устанавливается
диагноз инфекции, вызванной HPV B19?
Диагноз текущей или недавно
перенесенной инфекции, вызванной HPV В19, устанавливается на основании
обнаружения в сыворотке крови анти-НРУ-антител класса IgM. Повышенное содержание
вирусспецифичных антител класса IgM в сыворотке крови наблюдается в течение
нескольких недель или месяцев, а антитела класса IgG появляются через несколько
недель после заражения и сохраняются многие годы. Ревматоидный фактор при
HPV-инфекции не обнаруживается.
23. Почему важно диагностировать
инфекцию, вызванную HPV B19?
Клинические проявления инфекции,
вызываемой HPV В19, очень схожи с про-явле^иями ревматоидного артрита у
взрослых, а также ювенильной формы РА, особенно если нет классических высыпаний,
характерных для инфекционной эри-темь)> и продолжительность
заболевания составляет более 2 мес Хотя специфическое речение HPV-инфекции
не разработано, правильно поставленный диагноз по-зволДет избежать назначения
ненужной в данном случае антиревматической
24. [?акие пять альфавирусов
вызывают инфекционные заболевания, характеризующиеся в основном появлением
ревматических симптомов?
|
ДЛЬФАВИРУСЫ
|
АРЕАЛ РАСПРОСТРАНЕНИЯ
|
|
|
Виру? Чикунгунья
Виру? О'нионг-нионг Виру? Росс-Ривер Виру<Р Майяро Виру? Синдбис
|
Восточная
Африка, Индия, Юго-Восточная Азия, Филиппины Восточная Африка Австралия,
Новая Зеландия, острова в южной части Тихого океана Южная Америка Европа,
Азия, Африка, Австралия, Филиппины
|
|
25. Перечислите клинические
синдромы, возникающие при инфекционных заболеваниях, вызываемых альфавирусами.
Заболевания, вызываемые этими
пятью альфавирусами, характеризуются множеством клинических проявлений,
из которых лихорадка, артриты и сыпь встречаются чащ? всего и наиболее
характерны Артриты могут быть тяжелыми Преимущественно поражаются мелкие
суставы кистей, лучезапястные, локтевые, коленные и голе-ност°пные
суставы В большинстве случаев развивается симметричный полиартрит, который
исчезает через 3-7 дней Описаны также случаи сохранения суставного синдрома
более года, однако никаких признаков необратимого повреждения суставов
jie выявлено
26. Какова клиническая
картина эпидемического паротита?
Вирус эпидемического паротита
относится к семейству парамиксовирусов (paj>amyxovmdae) Вирион
содержит одноцепочечную РНК, покрытую липопротеи-нов0й оболочкой В 20-40
% случаев эпидемический паротит протекает без ярких клинических проявлений,
которые включают постепенное повышение температуры, потеРю аппетита,
недомогание, головные боли, миалгии и воспаление околоушной слюнной железы
Эпидемический паротит осложняется развитием эпидидимита и орхНта
У 20-30 % мужчин постпубертатного возраста Это самое частое поражение железистой
ткани после поражения слюнных желез Изменения со стороны цент-ралрной нервной
системы возникают примерно в 1 из 6000 случаев Относительно част0
регистрируется паротитный миокардит
27. Э какой период заболевания
у больных эпидемическим паротитом развивается поражение опорно-двигательного
аппарата?
Артрит — редкое проявление
эпидемического паротита Как правило, через 1-3 неД после исчезновения клинической
симптоматики паротита у больных раз-вив^ется полиартрит, носящий мигрирующий
характер и поражающий только крупные суставы Продолжительность заболевания
различна, но обычно все закан-чивдется через 2 нед полным выздоровлением
без остаточных явлений со стороны
28. Наблюдаются ли симптомы
поражения суставов при энтеровирусных инфекциях?
Да Вирусы Коксаки и ЕСНО-вирусы,
относящиеся к энтеровирусам, способны вызывать широкий спектр различных
заболеваний У некоторых пациентов, инфицированных вирусами Коксаки и ECHO,
описаны артриты как крупных, так и мелких суставов, проходящие без лечения
29. Часто ли возникают
артриты при клинически выраженных инфекциях, вызванных герпесвирусами?
Артрит редко осложняет течение
этих заболеваний К семейству Herpetovindae относятся вирусы простого
герпеса, вирус ветряной оспы и опоясывающего герпеса, вирус Эпштейна-Барр
и цитомегаловирус
Избранная литература
Biasi D , De Sandre G , Bambara
L M et al A new case of reactive arthritis after hepatitis В vaccination
Clm Exp Rheumatol.il 215,1993
Ford D К , Reid G D , Tingle
A J et al Sequential follow up observations of a patient with rubella associated
persistent arthritis Ann Rheum Dis,51 407,1992
Gran J Т, Johnsen V , Myklebust
G , Nordbo S A The variable clinical picture of arthritis induced by human
parvovirus B19 Scand J Rheumatol 24 174,1995
Howson С P , Katz M , Johnson
R В Jr, Fmeberg H V Special report from the Institute of Medicine — Chronic
arthritis after rubella vaccination Clm Infect Dis,15 307,1992
Kelly W N, Harris E D Jr
, Ruddy S , Sledge С В (eds) Textbook of Rheumatology, 3rd ed Philadelphia,
W В Saunders, 1989
MikiN P H , Chantler J К
Differential ability of wild-type and vaccine strains of rubella virus
to replicate and persist m human joint tissue Clm Exp Rheumatol, 10 3,
1992
Naides S J Viral infection
including HIV and AIDS Curr Opm Rheumatol, 5 468, 1993
NoctonJ J , Miller L С ,
Tucker L В , SchallerJ G Human parvovirus B19-associated arthritis in children
J Pediatr,122 186,1992
RotbartH A Human parvovirus
infections Annu Rev Med,41 25,1990
Scully L J , Karayiannis
P , Thomas H С Interferon therapy is effective m treatment of hepatitis
B-mduced polyarthritis Dig Dis Sci,37 1757,1992
Siegel L В , Cohn L, Nashel
D Rheumatic manifestations of hepatitis С infection Semin Arthritis Rheum
, 23 149,1993
ГЛАВА 46. РЕВМАТИЧЕСКИЕ
СИМПТОМЫ И СИНДРОМЫ, АССОЦИИРОВАННЫЕ С ВИЧ-ИНФЕКЦИЕЙ
Daniel F. Battafarano, D.O.
1. Какие ревматические
проявления встречаются при ВИЧ-инфекции?
Поражение суставов
Артралгии
Синдром Рейтера
Псориатический артрит
Недифференцируемая спондилоартропатия
Артрит, ассоциированный с
ВИЧ-инфекцией
Болевой суставной синдром
Поражение мышц
Миалгии
Полимиозит/дерматомиозит
Миопатия (например кахексия
при ВИЧ-инфекции, а также миопатия, развивающаяся на фоне приема зидовудина
[азидотимидина]) Синдром Шегрена, ассоциированный со СПИД Васкулиты Инфекции
Септические артриты
Остеомиелиты
Гнойные миозиты Другие
"Ревматизм мягких тканей"
(синовиты, бурситы)
Фибромиалгия
Асептические некрозы
Гипертрофическая остеоартропатия
(По: Espinoza L. R. Retrovirus-associated
rheumatic syndromes. In: McCarty D. J., Koopman W. J. (eds). Arthritis
and Allied Conditions, 12 ed. Philadelphia, Lea & Febiger, 1993, 2087-2100.)
2. Участвует ли ВИЧ-инфекция
непосредственно в механизмах развития ревматических синдромов?
Участие ВИЧ-инфекции в развитии
ревматических проявлений не доказано. Специфические механизмы до сих пор
неясны. Как правило, ревматические проявления возникают на фоне глубокого
иммунодефицита, что подтверждает предположение об отсутствии какого-либо
участия СО4-лимфоцитов в данном процессе. Возможно, CD8-лимфоциты являются
центральным звеном в механизмах патогенеза. Существует лишь одна приемлемая
гипотеза, объясняющая возникновение синдрома Рейтера при СПИД,— течение
оппортунистических инфекций может осложняться реактивным артритом. Объяснить
причины развития других ревматических синдромов очень трудно.
3. Какую роль в развитии
СПИД-ассоциированных ревматических проявлений играют аутоантитела?
У ВИЧ-инфицированных обнаруживается
множество аутоантител в сыворотке крови, однако наличия взаимосвязи между
ними и ревматическими проявлениями не
установлено. Наиболее часто
выявляются циркулирующие иммунные комплексы, антинуклеарные антитела, ревматоидный
фактор и антикардиолипиновые антитела.
4. Назовите ревматические
заболевания, которые никогда не проявляются на фоне ВИЧ-инфекции.
Системная красная волчанка
и ревматоидный артрит. В основе патогенеза и СКВ и РА лежит взаимодействие
СО4-лимфоцитов с антигенами гистосовместимости II класса. СКВ и РА не могут
развиться у ВИЧ-инфицированного больного с низким содержанием СО4-клеток
или же (при их наличии до заражения ВИЧ) переходят в глубокую ремиссию.
5. Как протекает синдром
Рейтера у ВИЧ-инфицированного больного?
Синдром Рейтера у ВИЧ-инфицированных
встречается в 0,5-3 % случаев. Он может развиваться более чем за 2 года
до установления диагноза ВИЧ-инфекции либо на фоне начала клинических проявлений
СПИД, однако наиболее часто проявляется в период уже имеющегося тяжелого
иммунодефицита. Типично появление олигоар-трита и уретрита, конъюнктивит
возникает редко. Часто наблюдаются энтезопатии (патологический процесс
в месте прикрепления сухожилий, фасций и связок к костям), подошвенный
фасциит, дактилит, а также изменения ногтей и кожи. Реже возникают баланит
и стоматит. Поражение костно-мышечного аппарата туловища нехарактерно.
Как правило, заболевание протекает хронически, с рецидивами и ремиссиями,
с артритом средней степени тяжести. Однако наблюдаются и тяжелые эрозивные
артриты, приводящие к инвалидизации больных.
6. Как часто у инфицированных
ВИЧ пациентов, имеющих синдром Рейтера, обнаруживается экспрессия HLA-B27?
Частота обнаружения HLA-B27
у ВИЧ-инфицированных с синдромом Рейтера такая же, как и среди других больных,
страдающих синдромом Рейтера.
7. Какие схемы лечения
синдрома Рейтера рекомендуются для ВИЧ-инфицированных пациентов?
Хороший эффект наблюдается
при использовании нестероидных противовоспалительных средств в сочетании
с лечебной физкультурой и физиотерапией. В целях непосредственного лечебного
воздействия на очаги поражения в них вводится кортизон (внутрь суставов,
в мягкие ткани). Низкие дозы кортикостероидов и зидовудин в лечении артрита
неэффективны. В случае тяжелого течения артрита или энтезопатии препаратами
выбора являются фенилбутазон (100-200 мг 3 раза в день) или сульфасалазин.
Метотрексат и другие иммуносупрессивные препараты следует назначать с большой
осторожностью, так как они могут спровоцировать молниеносное течение СПИД,
развитие саркомы Капоши или присоединение оппортунистической инфекции.
8. Расскажите о псориазе,
развивающемся на фоне ВИЧ-инфекции.
Развитие псориаза — плохой
прогностический признак у ВИЧ-инфицированных, потому что он является предвестником
рецидивирующих и угрожающих жизни инфекций. У таких больных можно обнаружить
весь спектр кожных изменений, характерных для псориаза.
9. Как лечить псориатический
артрит?
Псориатический артрит лечат
так же, как и артрит при синдроме Рейтера. Псориати-ческие кожные изменения
у ВИЧ-инфицированных больных часто резистентны
к общепринятой терапии. Препаратом
выбора является зидовудин, применение которого приводит к выраженной положительной
динамике. Метотрексат и облучение ультрафиолетовыми лучами назначают лишь
при очень тяжелом течении псориаза, так как они могут усугубить иммуносупрессию
или спровоцировать развитие саркомы Капоши.
Запомните! Любой пациент
с необъяснимо тяжелой атакой псориаза или развитием псориаза, резистентного
к традиционному лечению, должен быть обследован на ВИЧ-инфекцию.
10. Почему многим ВИЧ-инфицированным
с артритами ставят диагноз недифференцируемой спондилоартропатии?
У многих больных развиваются
олигоартриты, энтезопатии, дактилиты, онихолизис (атрофия ногтевых пластин),
баланиты, увеиты или спондилиты. Однако для установления диагноза синдрома
Рейтера или псориатического артрита симптоматики недостаточно. Таким больным
ставят диагноз недифференцируемой спондилоартропатии.
11. Что такое СПИД-ассоциированный
артрит? Как отличить его от болевого суставного синдрома?
СПИД-ассоциированный артрит
характеризуется развитием очень сильных болей и выраженных нарушений функции
коленных и голеностопных суставов, при этом в синовиальной жидкости нет
никаких признаков воспаления. Приступ артрита длится от 1 до 6 нед, облегчение
наступает в покое, при назначении НПВС и использовании различных методов
физиотерапии. При болевом суставном синдроме, как правило, поражаются коленные,
плечевые и локтевые суставы. Продолжительность приступа небольшая, от 2
до 24 ч. Предполагается, что он возникает в результате транзиторной ишемии
костей.
12. Чем отличается синдром
Шегрена, развивающийся у ВИЧ-инфицированных больных от идиопатического
синдрома Шегрена?
Синдром Шегрена, ассоциированный
со СПИД,— это синдром диффузного инфильт-ративного лимфоцитоза (СДИЛ).
Он характеризуется развитием ксерофтальмии, ксеростомии, увеличением околоушных
желез, постоянным лимфоцитозом за счет CDS-лимфоцитов и диффузной лимфоцитарной
инфильтрацией внутренних органов у ВИЧ-инфицированного пациента. Наиболее
серьезным осложнением СДИЛ является поражение легких в результате лимфоцитарной
инфильтрации интерстици-альной ткани (развитие пневмонита). Неврологические
проявления включают параличи черепных нервов, асептический менингит и симметричную
двигательную ней-ропатию периферических нервов. Также наблюдаются гепатомегалия,
повышение в крови концентрации ферментов печени и боли в животе. Описано
развитие почечной недостаточности, интерстициального нефрита, гиперкалиемии
и почечного каналь-цевого ацидоза IV типа. В таблице приведены отличия
синдрома Шегрена от СДИЛ.
|
|
СИНДРОМ ШЕГРЕНА
|
СДИЛ
|
|
|
Поражение
внутренних органов (помимо экзокринных желез) Фенотип лимфоцитов, формирующих
инфильтрат Наличие аутоантител (РФ, AHA, анти-SS-A, анти-SS-B) Связь с
HLA
|
Редко CD4
Часто
В8, DR2, DR3 DR4 (РА)
|
Часто CD8
Редко
DR5 (чернокожие) DR6, DR7 (европеоиды)
|
|
13. Каковы характерные
особенности полимиозита, ассоциированного со СПИД?
Клиническая картина заболевания
и диагностика аналогичны таковым при идиопа-тическом полимиозите: слабость
проксимальных мышечных групп, повышение концентрации креатинфосфокиназы
(КФК), миопатический тип изменений наэлектро-миограмме (ЭМГ) и признаки
воспаления в биопсийном материале. У большинства больных хороший эффект
наблюдается при применении кортикостероидов (30-60 мг/сут) в течение 8-12
нед, затем дозу гормонов постепенно снижают, тщательно следя за состоянием
пациента. Используют также кортикостероиды в комбинации с зидовудином.
У некоторых пациентов хороший эффект оказывает метотрексат, однако его
нужно назначать с максимальной осторожностью.
14. Расскажите о миопатии,
развивающейся вследствие приема зидовудина (AZT).
Зидовудин (А7Т)-индуцированная
миопатия развивается примерно через 6 мес от начала терапии. Клинически
этот синдром невозможно отличить от полимиозита. Он характеризуется повышением
концентрации мышечных ферментов в крови, мио-патическим типом ЭМГ и изменениями
в биопсийном материале. С помощью биопсии мышечной ткани выявляют AZT-индуцированную
токсическую митохондри-альную миопатию с появлением "рваных красных волокон",
которые служат признаком наличия патологических митохондриальных паракристаллических
включений. Уменьшение дозы или полное прекращение приема зидовудина сопровождается
улучшением состояния больного.
15. Перечислите типы васкулитов,
описанные у ВИЧ-инфицированных пациентов.
• Полиартериит.
• Синдром Черджа-Страусса.
• Гиперергический васкулит.
• Пурпура Шенлейна-Геноха.
• Лимфоматоидный гранулематоз.
• Изолированный васкулит
центральной нервной системы.
16. Как часто у ВИЧ-инфицированных
пациентов наблюдаются септические артриты?
Редко. Описаны отдельные
случаи развития септических артритов и бурситов, но в целом инфицирование
суставов для ВИЧ-инфицированных больных нехарактерно. Однако при внутривенном
введении наркотиков, а также у пациентов, страдающих гемофилией, риск возникновения
септических артритов достаточно высок. Остеомиелит наблюдается редко, описаны
как отдельные очаги инфекции кости, так и комбинация его с септическим
артритом.
17. Опишите клинические
проявления гнойного миозита.
Гнойный миозит сопровождается
повышением температуры тела, болью в мышцах, покраснением и припухлостью
в очаге поражения. Это редкое заболевание, при котором, как правило, поражается
четырехглавая мышца бедра с образованием (в 75 % случаев) одиночного абсцесса.
В 90 % случаев у больных высевается Staphylococcus aureus. Эффективны
общепринятые схемы лечения.
18. Какие другие ревматические
синдромы встречаются у ВИЧ-инфицированных пациентов?
Особенно часто наблюдаются
артралгии и миалгии. Фибромиалгия описана более чем у 30 % ВИЧ-инфицированных.
Мышечная атрофия и кахексия при ВИЧ-инфекции могут быть выраженными, особенно
у больных с сопутствующей спондилоарт-ропатией Встречаются также тендиниты,
бурситы, туннельный синдром запястья, адгезивный капсулит и контрактура
Дюпюитрена Описаны некрозы костной ткани в суставах
Избранная литература
Berman A, Espmoza L R, Diaz
J D et al Rheumatic manifestations of human immunodeficiency virus infection
Am J Med , 85 59-64,1988
Calabrese L H Vascuhtis and
infection with the human immunodeficiency virus Rheum Dis Clm North Am
, 17 131-148,1991
Calabrese L H, Kelley D M,
Myers A et al Rheumatic symptoms and the human immunodeficiency virus infection
The influence of clinical and laboratory variable in a longitudinal cohort
study Arthritis Rheum , 34 257-263,1991
Espmoza L R Retrovirus-associated
rheumatic syndromes In McCarty D J , Koopman W J (eds) Arthritis and Allied
Conditions, 12th ed Philadelphia, Lea & Febiger, 1993, 2087-2100
Espmoza L R, Aguilar J L,
Berman A et al Rheumatic manifestations associated with the human immunodeficiency
virus infection Arthritis Rheum , 32 1615-1622,1989
Espmoza L R , Aguilar J L,
Espmoza С G etal Characteristics and pathogenesis of myositis in human
immunodeficiency virus infection — distinction from azidothymidme-mduced
myopathy Rheum Dis Clm North Am , 17 117-129,1991
Fauci A S The immunodeficiency
virus Infectivity and mechanisms of pathogenesis Science, 239 617-622,1988
Itescu S, Brancato L J, Buxbaum
J et al CDS lymphocytosis syndrome in human immunodeficiency virus (HIV)
infection A host immunoresponse associated with HLA-DR5 Ann Intern Med,
112 3-10, 1990
Kaye В R Rheumatologic manifestations
of infection with human immunodeficiency virus (HIV) Ann Intern Med, 111
158-167,1989
SolmgerA M , Hess E V Rheumatic
diseases and AIDS—Is the association reaPj Rheumatol, 21 769-770,1994
Widrow С A, Kelhe S M , Saltzman
В R et al Pyomyositis in patients with immunodeficiency virus An unusual
form of disseminated bacterial infection Am J Med, 91 129-136,1991
Winchester R AIDS and the
rheumatic diseases Bull Rheum Dis, 39 1-10,1990
Winchester R , Bernstein
D H , Fischer H D et al The co-occurrence of Reiter's syndrome and acquired
immunodeficiency Ann Intern Med , 106 19-26, 1987
ГЛАВА 47. БОЛЕЗНЬ
УИППЛА
Cynthia Rub/o, M D
1. Когда д-р Уиппл впервые
описал данное заболевание и открыл микроорганизм, который теперь назван
его именем?
В 1907 г д-р Джордж Хойт
Уиппл (George Hoyt Whipple) описал "доселе неизвестное заболевание" у 36-летнего
врача-миссионера Заболевание это сопровождалось мигрирующим артритом, кашлем,
диареей, синдромом мальабсорбции, потерей массы тела и увеличением брыжеечных
лимфатических узлов В своем сообщении Уиппл писал о "множестве микроорганизмов
в форме палочек", обнаруженных им в срезах лимфатического узла, окрашенных
серебрением Он предположил, что этот микроорганизм и является возбудителем
заболевания
2. Опишите клинические проявления
болезни Уиппла.
Болезнь Уиппла является системным
заболеванием, поражающим преимущественно белокожих мужчин среднего возраста
с интермиттирующими артралгиями, затрагивающими большое количество суставов
беспокоящими в течение нескольких лет У больных постепенно развиваются
диарея, стеаторея, снижается масса тела, поражаются другие органы и системы,
включая сердце, ЦНС и почки Гиперпигментация кожи наблюдается в 50 % случаев,
часто развивается субфебрильная лихорадка и увеличиваются периферические
лимфатические узлы
Проявления со стороны различных
органов и систем при болезни Уиппла можно легко запомнить с помощью мнемонической
аббревиатуры WHIPPLE DISEASE W — Wasting/Weight loss — истощение/снижение
массы тела,
Н — Hyperpigmentation (skm)
— гиперпигментация кожи,
I — Intestinal pain — схваткообразные
боли в животе вокруг пупка,
Р — Pleurisy — плеврит,
Р — Pneumonitis — пневмонит,
L — Lymphadenopathy — лимфаденопатия,
Е — Encephalopathy — энцефалопатия,
S — Steatorrhea — стеаторея,
D — Diarrhea — диарея,
I — Interstitial nephritis
— интерстициальный плеврит,
S — Skm rashes — высыпания
на коже,
Е — Eye inflammation — воспаление
глаз,
А — Arthritis — артрит,
S — Subcutaneous nodules
— подкожные узелки,
Е — Endocarditis — эндокардит
3. Опишите артрит, развивающийся
при болезни Уиппла.
Серонегативный мигрирующий
олиго- или полиартрит описан в 60 % случаев заболевания и наблюдается у
90 % всех больных Проявления со стороны суставов не связаны с тяжестью
расстройств функции кишечника Артрит может появиться за десять лет до развития
других симптомов заболевания Сакроилеит наблюдается в 7 %, а анкилозирующий
спондилит — в 4 % случаев Кроме того, у больных отмечается повышение встречаемости
HLA-B27 (28 % больных, страдающих болезнью Уиппла, имеют HLA-B27 по сравнению
с 10 % среди здорового населения). Поэтому болезнь Уиппла часто включают
в группу спондилоартропатий. При исследовании синовиальной жидкости может
обнаруживаться положительная ШИК-реакция, однако посевы отрицательны. На
рентгенограммах изменений не выявляется.
4. Опишите свойства синовиальной
жидкости, а также результаты биопсии синовиальной ткани, взятой с помощью
артроцентеза у больного, страдающего болезнью Уиппла.
В синовиальной жидкости,
взятой у больного, страдающего артритом, обнаруживаются признаки воспаления.
Лейкоцитоз колеблется в пределах 2000-30 000/мм3, полиморфно-ядерные
клетки составляют более 50 %. При повторном артроцентезе после проведения
курса антибактериальной терапии наблюдается воспалительная реакция: количество
лейкоцитов падает до 100-300/мм3, а нейтрофилов становится меньше
50 %.
При биопсии синовиальной
ткани также выявляются признаки воспаления, в том числе очаговая гиперплазия
слоя синовиальных клеток и умеренный перивас-кулярный лимфоцитоз. Очень
важно, что в синовиальной мембране обнаруживаются ШИК-положительные гранулы
в макрофагах, в которых содержатся бациллы.
5. Какова этиология болезни
Уиппла?
При биопсии различных тканей
обнаруживаются отложения, окрашиваемые реактивом Шиффа (перйодная кислота).
В них при электронной микроскопии выявляют палочковидные свободно располагающиеся
бациллы. Недавно методом полимераз-ной цепной реакции получена уникальная
последовательность 165-рибосомной РНК из биоптатов тканей пациентов, страдающих
болезнью Уиппла. По данным филогенетического анализа, этот микроорганизм
относится к грамположительным ак-тиномицетам, однако не имеет близкого
родства ни с одним известным видом актино-мицет. Ему дали название Tropheryma
whippelii. He удалось пока ни культивировать этот микроорганизм in
vitro, ни воспроизвести заболевание на животных.
6. Как развивается болезнь
Уиппла, если ее не лечить?
В 1955 г. в сообщении о четырех
случаях болезни Уиппла, а также в ранее опубликованном в литературе обзоре
59 случаев данное заболевание описывалось как "состояние с быстрым летальным
исходом". До настоящего времени больных лечили симптоматически или облучали,
что практически не влияло на течение заболевания. С открытием кортикостероидных
гормонов стали применять гели с АКТГ или адре-нокортикостероидные препараты,
но снова эффект от такого лечения был весьма ограниченным. С 1964 г. болезнь
Уиппла успешно лечится антибиотиками.
7. Как диагностируют болезнь
Уиппла?
Диагноз болезни Уиппла ставят,
если при гистологическом исследовании биопсийно-го материала слизистой
оболочки тонкого кишечника обнаруживают инфильтрацию собственной пластинки
слизистой оболочки большими макрофагами, содержащими включения, которые
устойчивы к воздействию диастазы и интенсивно окрашиваются реактивом Шиффа
(ШИК-положительны). С помощью электронной микроскопии выявлено, что реактивом
Шиффа окрашиваются палочковидные бациллы. Эти бациллы находят в самых разных
тканях организма (лимфатические узлы, перикард, миокард, печень, селезенка,
почки, синовиальная оболочка суставов и мозг). Их можно обнаружить как
внутри макрофагов, так и свободно лежащими в тканях.
\ 8. Как на сегодняшний
день рекомендуется лечить болезнь Уиппла?
При болезни Уиппла хороший
эффект дают различные антибиотики, в том числе тетрациклин, пенициллин,
эритромицин и комбинация триметоприма с сульфаметокса-зрлом (ТМП/СМЗ).
Курс антибиотикотерапии следует продолжать как минимум в течение 1 года.
При поражении ЦНС назначают хлорамбуцил или ТМП/СМЗ.
9. Как часто развиваются
рецидивы заболевания после проведенного годичного курса лечения?
Обследованы 88 пациентов
с морфологически установленной болезнью Уиппла, после того как прошло не
менее 1 года после окончания лечения или 2 года от момента постановки диагноза.
У 31 пациента был рецидив заболевания. В среднем рецидив наблюдался через
4,2 года от начала заболевания. У 16 больных описана развернутая клиническая
картина заболевания во время рецидива, у 13 пациентов наблюдалось поражение
ЦНС, 5 больных жаловались на выраженные артралгии, у 1 пациента возник
рецидив поражения желудочно-кишечного тракта, и у 2 — обострение заболевания
сердца. Все рецидивы, сопровождавшиеся симптомами со стороны ЦНС и сердца,
наблюдались более чем через 2 года от момента установления диагноза. По
данным этого исследования, после монотерапии тетрациклином рецидивы возникали
в 43 % случаев, при использовании других схем антибиотикотерапии рецидивы
наблюдались лишь в 26 % случаев. Более того, 9 из 13 пациентов, у которых
описано обострение со стороны ЦНС, лечились только тетрациклином. Авторами
был сделан вывод, что пероральная монотерапия тетрациклином или пенициллином
не является адекватной для лечения болезни Уиппла. Они рекомендовали перед
курсом перо-рального приема антибиотиков в течение 1 года проводить курс
парентерального введения антибиотика или назначать ТМП/СМЗ также в течение
1 года.
10. Насколько "редко"
встречается болезнь Уиппла?
Болезнь Уиппла впервые была
описана в 1907 г. К 1988 г. описано более 300 случаев и еще около 2000
человек, по различным оценкам, страдали данным заболеванием. РЕДКО! Возможно,
более правильным будет вопрос о том, сколько еще редких заболеваний неизвестной
пока этиологии вызываются совершенно определенным инфекционным возбудителем,
восприимчивым к антибиотикотерапии?
11. У 57-летнего белокожего
мужчины в течение 6 лет наблюдаются мигрирующий полиартрит, увеличение
лимфатических узлов, боли в животе. Снижение массы тела за последние 3
года составило 18 кг. Был поставлен диагноз болезни Уиппла, назначено лечение
пенициллином внутривенно с последующим переходом на пероральный прием этого
антибиотика. После первого введения пенициллина у больного развилась реакция
Яриша—Герцгеймера. Как трактовать данный случай?
Реакция Яриша-Герцгеймера
впервые описана как системная реакция, развивающаяся в течение 1-2 ч после
начала терапии сифилиса антибиотиками, действующими на трепонему, особенно
после введения пенициллина. Она характеризуется внезапным повышением температуры
тела, ознобом, миалгиями, головной болью, тахикардией, одышкой, расширением
сосудов с покраснением кожи и умеренным снижением артериального давления.
Реакция возникает как следствие высвобождения из трепонем термостабильных
пирогенов. Она проходит самостоятельно, однако ее можно предотвратить,
назначив преднизолон внутрь. Есть сообщения о развитии реакции Яриша-Герцгеймера
в начале лечения многих других инфекционных заболеваний, в том числе лептоспироза,
болезни Лайма, рецидивирующей лихорадки и лихорадки от укуса крыс.
Избранная литература
Chears W С J Ashworth С Т
Electron microscopic study of the intestinal mucosa iji
Whipple's disease Demonstration
of encapsulated bacilliform bodies in the lesion
Gastroenterology, 41 129,1961
I
Dobbin W О Whipple's disease
An historical perspective QJ Med , 56 523,1985
Fleming J L, Wiesner R H
, Shorter R G Whipple's disease Clinical, biochemical, and histopathologic
features and assessment of treatment in 29 patients Mayo Clm Proc , 63
539,1988
Kemath R D , Merrell D E
, Vhetstra R , Dobbin W О Antibiotic treatment and relapse in Whipple's
disease Long-term follow up of 88 patients Gastroenterology, 88 1867,1985
Mandel G , Band J , Doh R
(ed ) Principles and Practice of Infectious Diseases New York, Churchill
Livmgstone, 1995
Relman D A , Schmidt Т M
, MacDermott R P , Falkow S Identification of the uncultured bacillus of
Whipple's disease N Engl J Med , 327 293-301, 1992
Whipple G H A hitherto undescnbed
disease characterized anatomically by deposits of fat and fatty acids in
the intestinal and mesentenc tissues Bull John Hopkms Hosp , 18 382,1907
Wollheim F A Enteropathic
arthritis In Kelley W N, Harris E D , Ruddy S , Sledge С В (eds) Textbook
of Rheumatology, 4th ed Philadelphia, W В Saunders, 1993, 985-997
Young E J , Wemgarten N M
, Baughn R E et al Studies on the pathogenesis of the Jansch-Herxheimer
reaction J Infect Dis , 146 606, 1982
ГЛАВА 48. ОСТРАЯ
РЕВМАТИЧЕСКАЯ ЛИХОРАДКА (РЕВМАТИЗМ)
Cynthia Rubio, M D
1. Когда впервые опубликованы
данные исследований, посвященных острой ревматической лихорадке (ОРЛ)?
Когда была установлена связь этого заболевания с инфекцией, вызванной р-гемолитическим
стрептококком группы А?
Классические работы, посвященные
ОРЛ, были написаны Ж -Б Булларом (Jean-Bapite Bomllard) и В Б Чидлом (Walter
В Cheadle) и опубликованы в 1836 г и 1889 г, соответственно В этих статьях
подробно описывались "ревматический артрит" и кардит В 1904 г Людвиг Ашофф
описал специфическое ревматическое воспаление миокарда В 1933 г Ребекка
Лансфилд (Rebecca Lancefield) разделила все р-гемоли-тические стрептококки
на группы, что помогло исследователям уточнить эпидемиологию заболевания
2. Как поставить диагноз
ОРЛ?
Впервые критерии Джонса для
руководства в диагностике ОРЛ были разработаны д-ром Т Д Джонсом (Т Duckett
Jones) и опубликованы в 1944 г Впоследствии они были приняты и пересмотрены
Американской кардиологической ассоциацией На сегодняшний день используются
модифицированные критерии, с помощью которых ставится диагноз первой атаки
ОРЛ
Основные критерии
Кардит Полиартрит Хорея
Кольцевидная эритема Подкожные
узелки
Дополнительные критерии,
указывающие на перенесенную инфекцию, вызванную стрептококком группы А
Высевание из зева стрептококков группы А или быстрая реакция на тест со
стрептококковым антигеном
Высокий или повышающийся
титр антител к стрептококку Второстепенные критерии Клиническая
картина Артралгии Лихорадка
Изменения лабораторных показателей
Повышение уровня Белков острой фазы СОЭ
С-реактивного белка Удлинение
интервала PR
У больных должны наблюдаться
признаки недавно перенесенной инфекции, вызванной стрептококком группы
А (за исключением отдельных случаев) и определяться два основных или один
основной и два второстепенных критерия Соответствие этим условиям указывает
на высокую вероятность развития ОРЛ у данного больного "Набор этих критериев
разработан для студентов и молодых врачей, чтобы они упражнялись в клинической
диагностике, но отнюдь не для того, чтобы подменить врачебное мышление
и опыт" (Coburn A F , Pah R Н , 1935)
3. В каких ситуациях диагноз
ОРЛ может быть поставлен без полного соответствия признаков заболевания
критериям Джонса?
В трех случаях можно поставить
диагноз ревматической лихорадки без строгого следования критериям Джонса.
1 В случае, когда единственным
проявлением ревматической лихорадки является хорея, развивающаяся спустя
много месяцев после перенесенного стрептококкового фарингита (серологических
признаков предшествующей инфекции уже нет)
2 Вялотекущий кардит также
может быть единственным проявлением ОРЛ И снова длительный латентный период
между перенесенной стрептококковой инфекцией и обращением пациента к врачу
затрудняет выявление объективных признаков, доказывающих этот факт
3 У больных, имеющих ОРЛ
или ревматическое поражение сердца в анамнезе, трудно диагностировать новую
атаку ОРЛ Хотя у таких больных в большинстве случаев наблюдается полное
соответствие клинических проявлений критериям Джонса, необходимо выявить
свежие признаки повреждения сердца
4. Опишите клиническое
течение ОРЛ. Расскажите о необходимых для постановки диагноза клинических
и лабораторных признаках.
Латентный период между развитием
стрептококкового фарингита и ОРЛ составляет, как правило, около 18 дней
Он редко бывает менее одной или более 5 нед Положительные результаты посевов
из зева на стрептококк наблюдаются лишь у 25 % больных, страдающих ОРЛ.
Результаты посевов чаще бывают отрицательными вследствие латентного периода
инфекции. На сегодняшний день имеется несколько экспресс-диагностикумов,
позволяющих определять антигены стрептококков группы А в смывах из зева.
В целом эти тесты очень специфичны, но чувствительность их невысока. Отметим,
что ни положительные результаты посевов из зева, ни выявление антигенов
стрептококка группы А в смывах из ротоглотки не позволяют отличить бактерионосительство
от инфекции. Тем более что около '/3 больных, страдающих ОРЛ,
утверждают, что в течение месяца, предшествующего развитию ревматической
лихорадки, они ничем не болели.
Более ценным для диагностики
является определение содержания антител к стрептококкам, потому что:
(1) концентрация противострептококковых
антител достигает максимума как раз в период начальных проявлений ревматической
лихорадки;
(2) повышение концентрации
антител позволяет отличить инфекцию от бактерио-носительства;
(3) если провести несколько
обследований на наличие различных антител, то можно выявить любую недавно
перенесенную больным стрептококковую инфекцию, даже если она не сопровождалась
клиническими проявлениями.
5. Какие специфические
противострептококковые антитела определяются для подтверждения диагноза
ОРЛ?
Антитела к продуктам жизнедеятельности
стрептококков — белкам, содержащимся в верхних слоях питательной среды,
в которой они растут. Разработаны методики для определения анти-О-стрептолизина,
антидезоксирибонуклеазы В, антистрепто-киназы, антигиалуронидазы и анти-НАД-азы.
Нормативы для титров данных антител принимаются в зависимости от возраста
больного, географического расположения места его жительства, эпидемической
обстановки и времени года. Наиболее часто определяются титры анти-О-стрептолизина,
антидезоксирибонуклеазы В и антистрептокиназы. У 95 % больных ОРЛ обнаруживается
повышение как минимум одного из этих титров.
Общепринято, что титр анти-О-стрептолизина
более 240 ед. Тодда у взрослых и более 320 ед. у детей — повышенный. Для
антидезоксирибонуклеазы В верхними границами нормы являются 120 ед. Тодда
у взрослых и 240 ед. у детей. Кровь берут на анализ с интервалом в 2-4
нед, и все исследования, направленные на определение содержания различных
антител, проводят одновременно.
6. Каковы косвенные доказательства
того, что стрептококки группы А вызывают ОРЛ?
Связь стрептококков группы
А с ревматизмом не вызывает сомнений. Однако до сих пор не удалось ни высеять
возбудителей из пораженных тканей больных, страдающих ОРЛ, ни получить
приемлемую экспериментальную модель ревматической лихорадки. Эпидемиологические
данные, подтверждающие, что именно стрептококк группы А является причиной
ревматического процесса, включают результаты тщательно проведенного военными
медиками исследования. За 20-летний период наблюдения ими была установлена
ярко выраженная зависимость между вспышками стрептококкового фарингита
и развитием ревматической лихорадки. Во-первых, в острой фазе ревматической
лихорадки всегда обнаруживаются повышенные титры противострептококковых
антител. Во-вторых, у людей, страдающих ревматической лихорадкой, развитие
повторных атак можно предотвратить продолжительным приемом антибиотиков,
действующих на стрептококк, а своевременное и эффективное лечение стрептококковой
фарингеальной инфекции препаратами пенициллинового ряда предупреждает развитие
первичной атаки заболевания.
7. Что известно о стрептококке
группы А как биологическом виде и о его способности вызывать ОРЛ?
Streptococcuspyogenes
(стрептококки
группы А) относятся к числу самых распространенных возбудителей разнообразных
бактериальных инфекций. После перенесенных стрептококковых инфекций других
локализаций, например, кожных поражений, раневой инфекции, родового сепсиса
или пневмонии, ревматическая лихорадка не развивается. В 1935 г. открыто,
что стрептококки группы А различаются по своей ревматогенности. Установлено,
что изменения биологических свойств и вирулентности штаммов стрептококка,
преобладающие у больного, влияют на ревматогенный потенциал популяции возбудителя
в целом. Главным фактором вирулентности стрептококков группы А является
М-белок; на основе выявления его антигенных различий группа А делится на
серотипы. И только определенные М-серотипы стрептококков обладают высокой
вирулентностью и способностью вызывать острую ревматическую лихорадку.
Штаммы стрептококков группы А также различаются по способности образовывать
капсулу, защищающую их от фагоцитоза. Итак, штаммы, которые содержат большое
количество М-белка в клеточной стенке и покрытые прочной капсулой, быстрее
передаются от человека к человеку, вызывая тяжелые инфекции.
8. Как стрептококки запускают
патологический процесс, приводящий к развитию острой ревматической лихорадки?
Для объяснения механизмов
развития ОРЛ, особенно ревматического кардита, а также других клинических
проявлений заболевания было предложено много гипотез. Наибольшее распространение
получила теория, согласно которой ревматизм представляет собой развитие
отсроченной иммунной реакции, повреждающей ткани макроорганизма и возникающей
в ответ на стрептококковую инфекцию, включая перекрестную реактивность
нескольких стрептококковых антигенов с антигенами тканей органов-мишеней
(это явление называется молекулярной мимикрией). Подтверждением данной
теории послужило выделение М-белка стрептококков и идентификация пептидов,
входящих в его состав. У "ревматогенных" серотипов обнаружены антигенные
детерминанты М-белка, перекрестно реагирующие с миозином кардиомиоцитов.
Титр антител к полисахаридным структурам стрептококка, перекрестно реагирующих
с гликопротеинами тканей сердца, снижается лишь после полного иссечения
пораженных клапанов, а после проведения комиссуротомии остается неизменным.
Эти так называемые антитела к тканям сердца (АТС) у больных с ревматическим
кардитом обнаруживаются в более высоких титрах по сравнению с теми пациентами,
у которых его нет. Более того, в миокарде детей, умерших от ревматического
поражения сердца, найдены фиксированные иммуноглобулины и комплемент, что
подтверждает патогенетическую роль циркулирующих АТС. Показано также, что
М-белок и стрептококковый пирогенный экзотоксин являются "суперантигенами",
непосредственно активирующими различные виды Т-лимфоци-тов. В результате
развивается бурная системная воспалительная реакция, которая и лежит в
основе патогенеза ОРЛ.
9. Какие особенности макроорганизма
способствуют развитию ОРЛ?
ОРЛ чаще развивается у детей
в возрасте 6-15 лет, более всего подверженных стрептококковой фарингеальной
инфекции, поэтому некоторые исследователи озабочены вопросом, не являются
ли повторные стрептококковые инфекции предпосылкой к развитию ОРЛ. Явного
преобладания среди пациентов лиц мужского или женского пола нет, однако
некоторые клинические проявления ОРЛ наблюдаются чаще у женщин (например
хорея). После нелеченого экссудативного стрептококкового фарингита первичная
атака ОРЛ развивается в 1-3 % случаев, причем не исключены семейные вспышки
заболевания. Статистически доказана связь ревматической лихорадки с определенными
антигенами гистосовместимости II класса (HLA-DR4 у белокожего населения
и DR2 у чернокожих). Интересно, что у 75 % больных ОРЛ выявлен определенный
аллоантиген В-лимфоцитов (под номером 833), при этом его распространенность
среди здорового населения составляет 16,5 %.
10. Опишите клинические
проявления артрита при ОРЛ.
Ревматический полиартрит
наблюдается в 75 % случаев. Как правило, поражаются крупные суставы, особенно
коленные, голеностопные, локтевые и лучезапястные. Реже в процесс вовлекаются
суставы позвоночника, тазобедренные и мелкие суставы кистей и стоп. При
классическом течении ревматической атаки поражаются несколько суставов,
при этом воспалительные изменения нестойкие, исчезают бесследно, быстро
переходят с одного сустава на другой, и в результате наблюдается типичная
картина мигрирующего полиартрита в сочетании с симптомами острого лихорадочного
состояния. Острый полиартрит возникает на ранних стадиях течения ОРЛ и
почти всегда сопровождается повышением титра или максимальной концентрацией
противострептококковых антител. Как правило, продолжительность клинических
проявлений артрита составляет 1-2 нед, очень редко — 4 нед. ОРЛ никогда
не вызывает стойких деформаций суставов, за исключением артропатии Жакку
(Jaccoud), крайне редко формирующейся при длительном рецидивирующем течении
ревматизма.
При артроскопии выявляются
серозный выпот и утолщенная эритематозная синовиальная мембрана, покрытая
фибрином. Гистологически обнаруживается диффузная инфильтрация синовиальной
оболочки полиморфно-ядерными клетками и лимфоцитами. На поздних стадиях
в синовиальной ткани могут развиваться очаговые фибриноидные некрозы и
гистиоцитарные гранулемы.
Подкожные узелки ничем не
отличаются от узелков при ревматоидном артрите и системной красной волчанке.
Как правило, они сочетаются с тяжелым поражением сердца, а не артритом.
11. Каково основное осложнение
ОРЛ?
Большинство клинических проявлений
ОРЛ носит транзиторный характер и не переходит в хроническую форму, за
исключением поражения сердца. Возникшее острое повреждение клапанов сердца
чаще приобретает хроническое прогрессирующее течение. В результате через
несколько лет после первой атаки ОРЛ развиваются тяжелая сердечная недостаточность,
инвалидизация больного и даже смерть. Недаром самый ранний признак структурных
изменений ткани вследствие ревматического воспаления — фибриноидная дегенерация
коллагеновых волокон — первым появляется в соединительной ткани сердца.
На сегодняшний день полагают, что характерные для ОРЛ узелки Ашоффа образуются
из элементов соединительной ткани. Ревматический кардит, как правило, представляет
собой панкардит, при котором поражается перикард, миокард и свободные края
створок клапанов.
12. Как лечить ОРЛ?
После того как впервые поставлен
диагноз ревматизма, следует провести курс анти-биотикотерапии для устранения
бактерионосительства стрептококков группы А.
Рекомендации по лечению ОРЛ
|
|
|
|
|
АНТИБИОТИК
|
ДОЗА
|
|
|
Бензатиновая
соль пенициллина G
|
600 000 ЕД
для ребенка с массой тела менее 27 кг, 1 ,2 млн ЕД остальным больным однократно
внутримышечно или
|
|
|
Пенициллин
V
|
Внутрь 250
мг 3 раза в день в течение 1 0 дней
|
|
|
При непереносимости
препаратов
|
пенициллинового
ряда:
|
|
|
Эритромицина
эстолат
|
20-40 мг/кг/сут
внутрь (общая суточная доза не должна превышать 1 г), дозу необходимо разделить
на равные части на 2-4 приема. Курс составляет! 0 дней, или
|
|
|
Эритромицина
этилсукцинат
|
40 мг/кг/сут
внутрь (общая суточная доза не должна превышать 1 г), дозу необходимо разделить
на равные части на 2-4 приема. Курс составляет! 0 дней
|
|
|
|
|
|
Примечание: массивная антибиотикотерапия
не влияет на клиническое течение ОРЛ, не снижает частоту или выраженность
повреждения сердца.
Другими целями терапии ОРЛ
являются подавление воспалительного процесса, уменьшение лихорадки и интоксикации,
а также предупреждение повреждения сердца. Пациентам с легким течением
заболевания, неотчетливыми симптомами, рекомендуется принимать аналгетики,
не обладающие противовоспалительными свойствами. Это позволяет полностью
проявиться клинической картине болезни, что облегчает подтверждение диагноза
ОРЛ, помогает предотвратить развитие синдрома отмены препаратов в случае,
если диагноз не подтвердится. Большинство пациентов нуждается в назначении
салицилатов. Для подавления воспалительной реакции требуется достичь концентрации
салицилатов в сыворотке крови около 20-30 нг/дл. Контролируемые клинические
исследования по оценке эффективности других НПВС при ОРЛ не проводились.
В более тяжелых случаях для купирования системных проявлений или суставного
синдрома могут назначаться кортикостероиды с последующим постепенным снижением
дозы гормонов во избежание развития синдрома отмены. Большинство больных
с тяжелыми кардитами или сердечной недостаточностью принимают кортикостероиды,
однако до сих пор неизвестно, насколько эффективно влияет такая терапия
на течение их заболевания.
13. Как проводится профилактика
первичных ревматических атак и рецидивов ОРЛ?
Профилактика первичной атаки
ревматизма заключается в назначении антимикробной терапии — однократного
внутримышечного введения 1,2 млн ЕД бензатиновой соли пенициллина G или
пенициллина V в дозе 250 мг внутрь 3 раза в день в течение 10 дней. При
непереносимости препаратов пенициллинового ряда назначают препараты эритромицина
внутрь — эритромицина эстолат в дозе 20-40 мг/кг/сут (общая суточная доза
не должна превышать 1 г) или эритромицина этилсукцинат в дозе 40 мг/кг/сут
(общая суточная доза не должна превышать 1 г), делят ее поровну на 2-4
приема. Курс лечения — 10 дней.
У больных с атаками ОРЛ в
анамнезе, необходимо предотвратить развитие обострений (риск которых остается
высоким). Поэтому такие пациенты нуждаются в проведении длительной профилактики
заболеваний, вызванных стрептококками группы А Рекомендуются следующие
схемы приема препаратов
Профилактика рецидивов ОРЛ
|
|
|
|
|
АНТИБИОТИК
|
ДОЗА
|
|
|
Бензатиновая
соль пенициллина G
|
1 ,2 млн
ЕД внутримышечно каждые 4 нед или
|
|
|
Пенициллин
V
|
внутрь 250
мг 2 раза в день или
|
|
|
Сульфадиазин
|
0,5 г однократно
ежедневно для ребенка с массой тела менее 27 кг, 1 ,0 г однократно ежедневно
для остальных пациентов
|
|
|
При непереносимости
препаратов
|
пенициллинового
ряда и сульфадиазина
|
|
|
Эритромицина
стеарат
|
250 мг 2
раза в день
|
|
|
|
|
|
Обратите внимание на то,
что сульфопрепараты применяются только для профилактики рецидивов, но не
для лечения стрептококковой инфекции Больные с ревматическим поражением
сердца должны получать профилактическое лечение антибиотиками в течение
всей жизни. Если у больного атака ОРЛ не сопровождалась развитием кардита,
то ему необходимо принимать антибиотики в течение 5 лет Однако если у пациента
нет поражения сердца, но он много времени проводит с детьми (матери, няни),
то прием препаратов продолжается до тех пор, пока контакт с детьми не прекратится,
даже если этот период длится более 5 лет
14. О каких заболеваниях
следует думать, если у пациента выявлен мигрирующий полиартрит?
Гонококковый полиартрит,
подострый бактериальный эндокардит, персистирующие виремии, краснуха, гепатит
В и люпоидный артрит
Важно помнить, что ОРЛ не
сопровождается крапивницей, ангионевротическим отеком или клинически выраженными
симптомами гломерулонефрита Кроме того, при ОРЛ концентрация комплемента
в сыворотке крови повышается Антинуклеар-ные и прочие аутоантитела не выявляются
вне зависимости от продолжительности течения заболевания
15. Какова распространенность
ОРЛ в мире?
Наблюдается быстрое снижение
заболеваемости, а также тяжести течения ОРЛ в странах Северной Америки,
Европы и Японии Эти изменения начались еще до широкого использования антибиотиков
и, без сомнения, связаны с улучшением социальных условий жизни Однако заболеваемость
ОРЛ остается высокой на Среднем Востоке, Индийском полуострове и в некоторых
районах Африки и Южной Америки Каждый год регистрируется около 20 млн новых
случаев ОРЛ, во многих развивающихся странах доля ревматических кардитов
в структуре сердечно-сосудистых заболеваний составляет 25-40 %
Избранная литература
Ayoub Е М , Barrett D J ,
Maclaren N К, Krischer J P Association of class II human histocompatibility
leukocyte antigens with rheumatic fever J CIm Invest, 77 2019,1986
Ayoub E M , Taranta A, Hartley
Т D Effect of valvular surgery on antibody to the group A streptococcal
carbohydrate Circulation, 50 144,1974
Bisno A L Rheumatic fever
In Kelley W N, Harris E D, Ruddy S, Sledge С В (eds) Textbook of Rheumatology,
4th ed Philadelphia, W В Saunders, 1993
Coburn A F, Pah R H Studies
on the immune response of the rheumatic subject and it's relationship to
activity of the rheumatic process IV Characteristics of strain of hemolytic
streptococcus, effective and noneffective m initiating rheumatic activity
J Clin Invest, 14 755,1935
Digenea A S , Ayoub E
M
, Barman F et al Guidelines for the diagnosis of rheumatic fever Jones
criteria, updates 1992 Circulation, 87 302,1993
Dale J , Beached E H Epitomes
of streptococcal M proteins shared with cardiac myosm J Esp Med , 162 583,1985
Mandel G, Band J , Doll R
(eds) Principles and Practice of Infectious Diseases New York, Churchill
Livmgstone,1995
Markowitz M Observations
on the epidemiology and preventabihty of rheumatic fever m developing countries
Clin Ther , 4 240,1981
Marrack P , Kappler J The
staphylococcal enterotoxms and their relatives Science, 248 705, 1990
Stolerman G H Rheumatogenic
group A streptococci and the return of rheumatic fever Adv Intern Med,
35 1,1990
Tomai M , Kotb M , Majumdar
G et al Superantigemcity of streptococcal M protein J Esp Med , 172 359,1990
Zabnskie J В Rheumatic fever,
the interplay between host genetics and microbe Circulation, 71 1077,1985
Zabnskie J , Lavenchy D ,
Williams R С et al Rheumatic fever-associated В cell alloantigens as identified
by monoclonal antibodies Arthritis Rheum , 28 1947,1985